生死时速,力挽狂澜——亚急性支架内血栓救治一例
时间:2024-10-06 13:00:08 热度:37.1℃ 作者:网络
病例资料
患者男性,76岁。因突发意识丧失2小时入院。
现病史:患者家属诉2022年7月24日中午约11:30左右患者突发意识丧失,伴大汗,口吐白沫,小便失禁,家属予硝酸甘油含服,症状未改善,呼120送至我院急诊,测血压80/60mmHg,血糖9.1mmol/L,心电图示HR 51次/分,交界性逸搏心律,Ⅱ、Ⅲ、aVF、V₃~V₅导联ST段抬高0.1~0.3mV,予以异丙肾上腺素静滴,完善急诊头颅CT平扫未见脑出血、脑梗死,与家属沟通后开通绿色通道至DSA室拟行急诊冠脉造影术。
既往史:患者于2022年7月11日外院行冠脉造影术诊断三支病变,建议患者CABG术,患者及家属拒绝。遂患者于2022年7月15日至我院行CAG+PCI术:LM未见明显狭窄,LAD近中段弥漫长病变,最重狭窄80%,TIMI血流3级,LCX全程弥漫性长病变,狭窄60%~80%,TIMI血流3级,RCA全程弥漫性病变伴钙化,近段狭窄70%,中段狭窄95%,远段后三叉前狭窄80%,PDA开口狭窄50%,PLA中段狭窄90%,TIMI血流3级,右冠脉优势型。于RCA第二转折至近开口由远及近串联植入2.5×33mm、2.5×23mm、2.75×18mm支架各1枚,出院后规律服药。
高血压病20年余,最高收缩压血压180mmHg;2022年7月11日外院住院诊断2型糖尿病,未服药。既往行胆囊切除术。青霉素过敏史。
急诊体格检查
查体:BP 80/60mmHg。神志淡漠,双肺呼吸音粗,双肺未闻及干湿性啰音及胸膜摩擦音。心脏叩诊不大,心率51次/分,各瓣膜听诊区未闻及病理性杂音,腹部平坦,无压痛、反跳痛及肌紧张,肝脾肋下未触及,双下肢无水肿。
12:38(急诊首份心电图):交界性逸搏心律。

12:39(复查18导心电图):
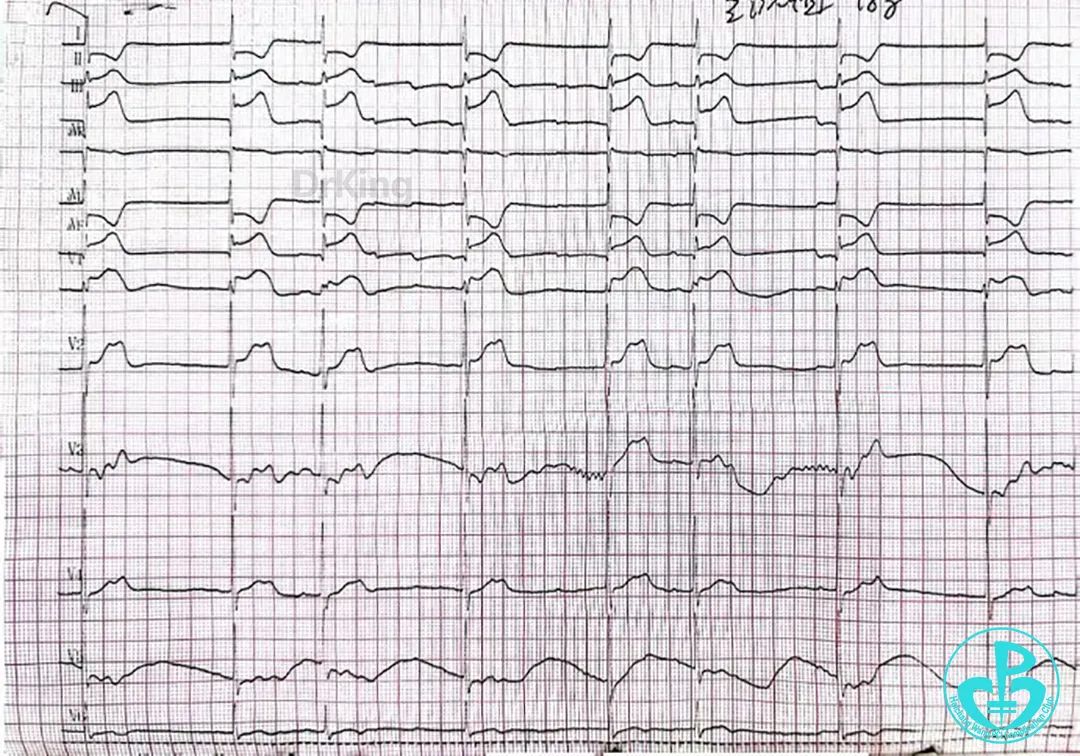
Ⅱ、Ⅲ、aVF、V₃~V₅ ST段抬高。
急诊辅助检查
2022年7月24日
血常规:白细胞9.77×10⁹/L,中性粒细胞百分比64.20%,红细胞4.48×10¹²/L,血红蛋白123g/L,血小板634×10⁹/L。
肌酸激酶同工酶10U/L;肌钙蛋白I<0.01ng/ml。
NT-proBNP 68.9pg/ml;D-二聚体1300μg/L;
血钾3.79mmol/L。
新型冠状病毒核酸检测、肝肾功能、电解质、凝血功能未见异常。
急诊头颅CT平扫:未见脑出血、脑梗死征象,立即送至DSA室。
入院诊断
1. 冠状动脉粥样硬化性心脏病
急性ST段抬高型心肌梗死(下壁+右室)
PCI术后
心源性休克
心功能Ⅳ级(Killip分级)
2. 高血压3级(很高危组)
3. 2型糖尿病
4. 血小板增多
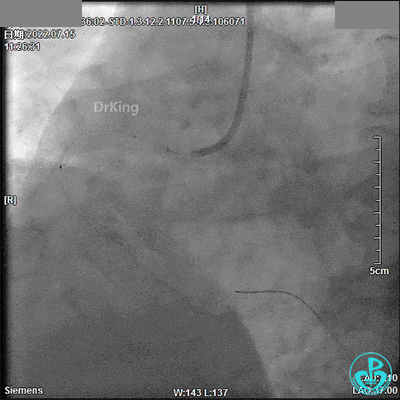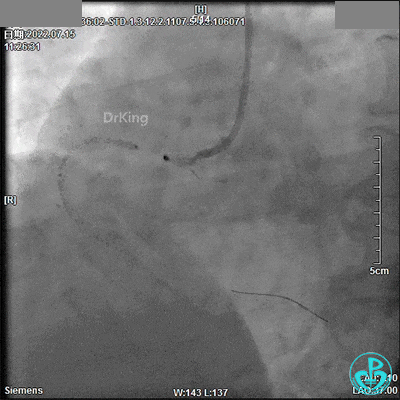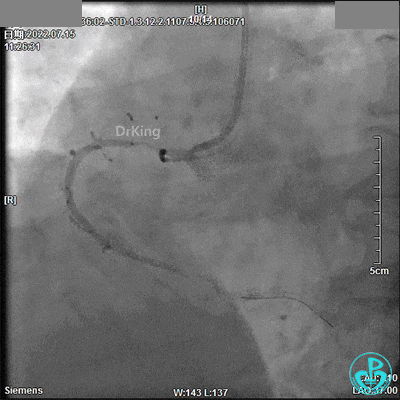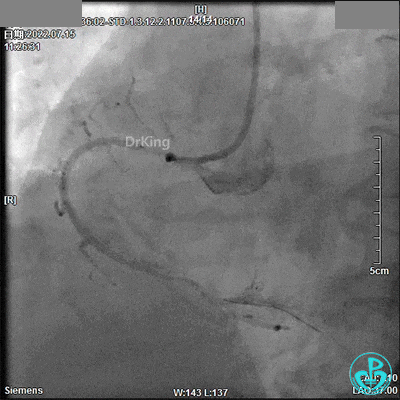
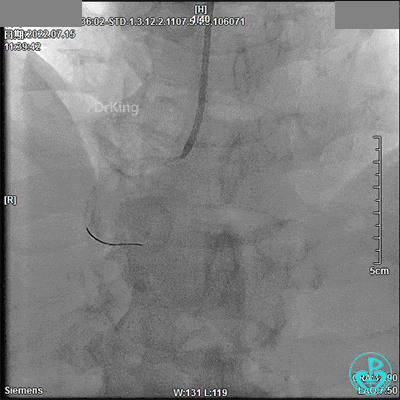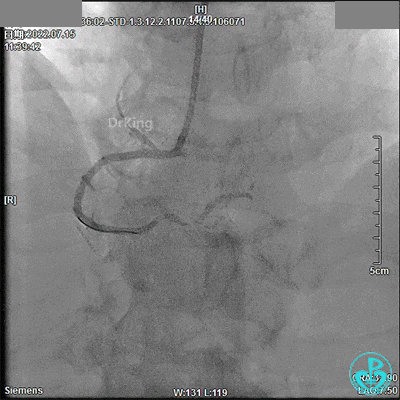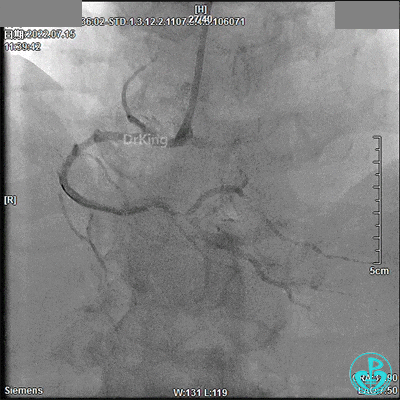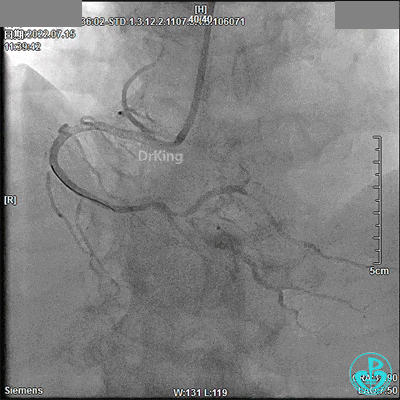
回顾2022年7月15日PCI术
JL 3.5造影导管。

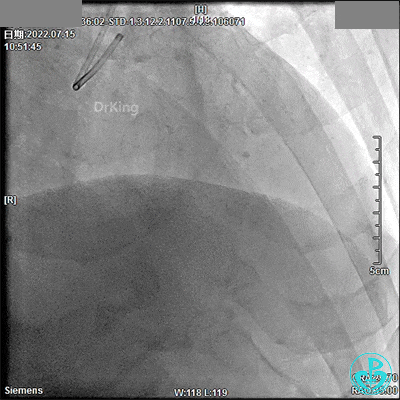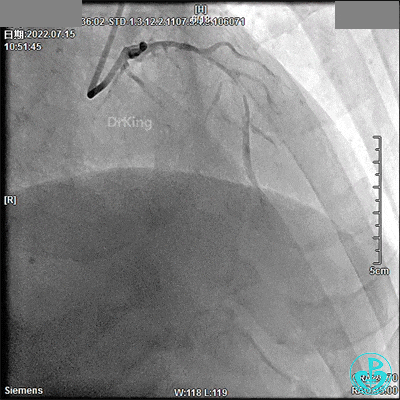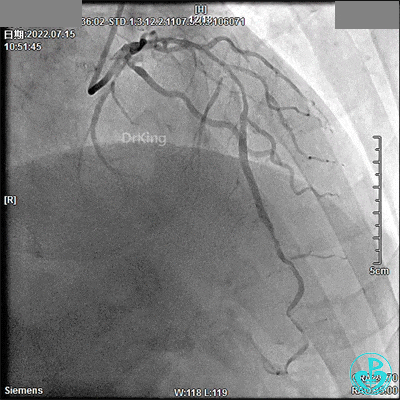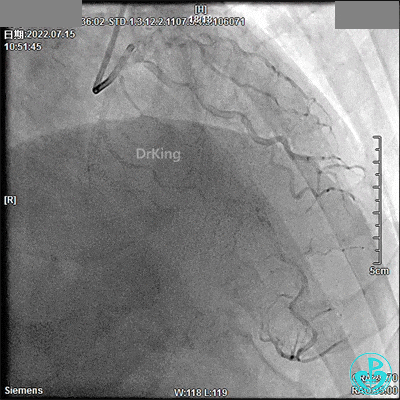


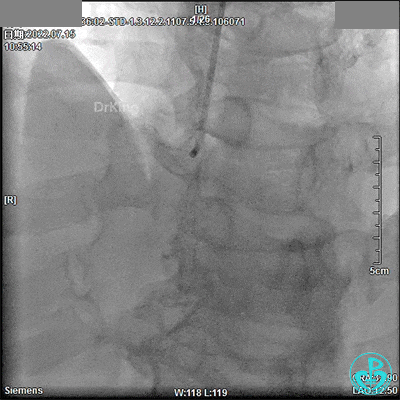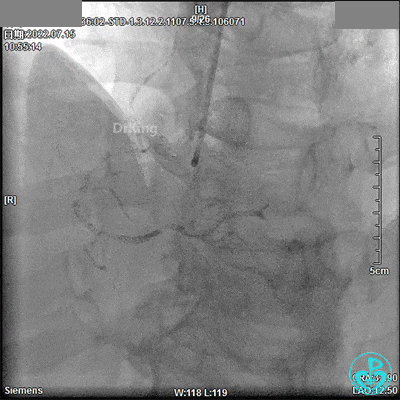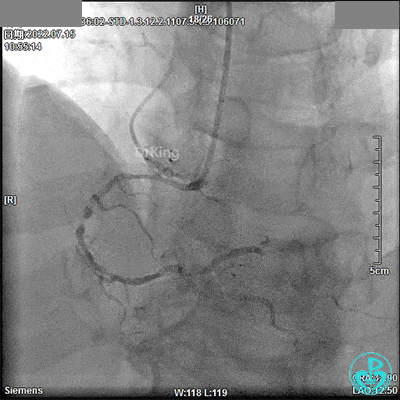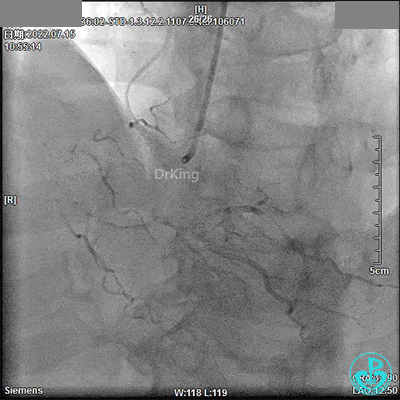
JR 3.5指引导管,2.0×20mm预扩球囊。
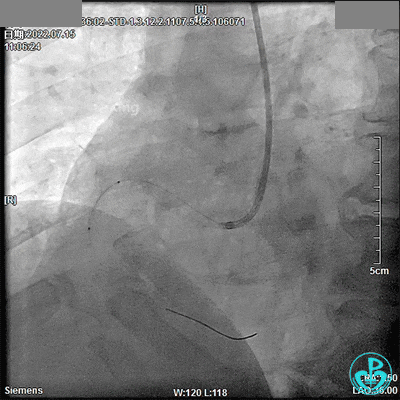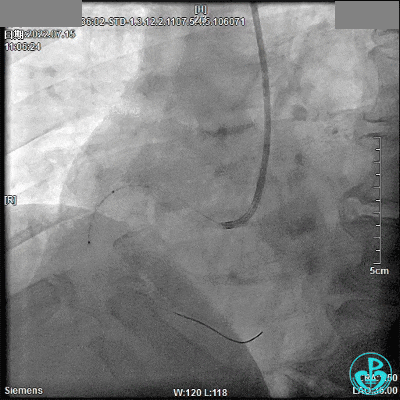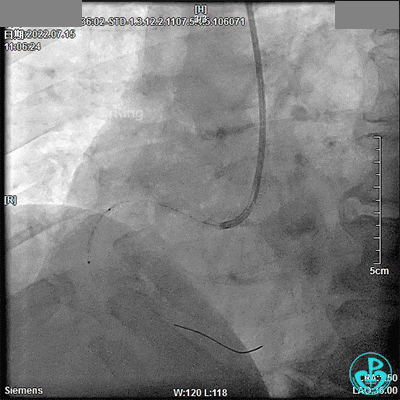

2.5×33mm支架。
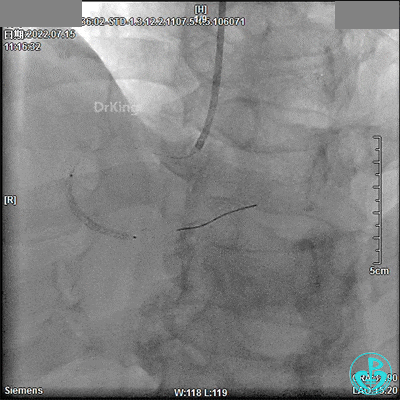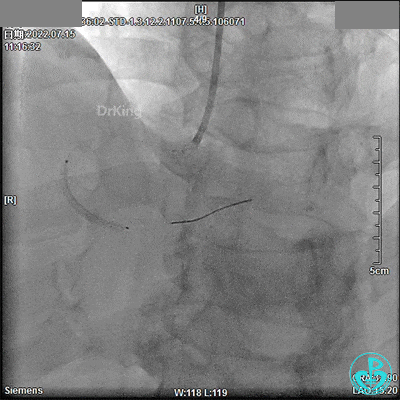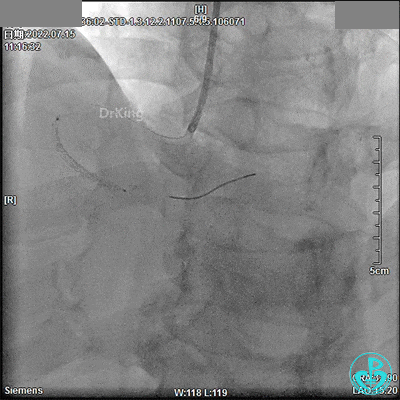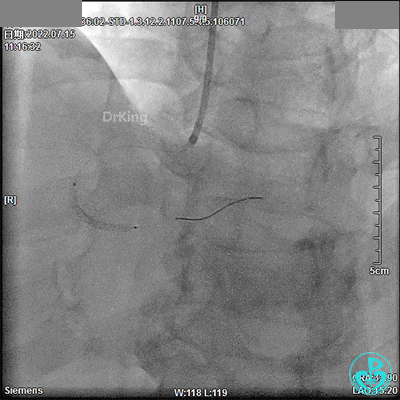
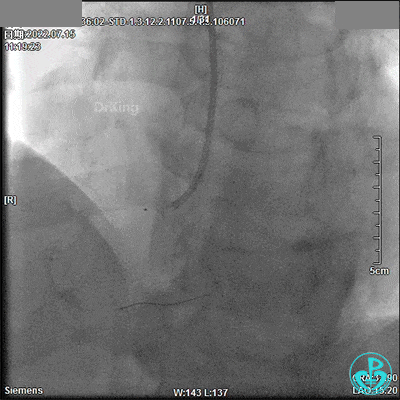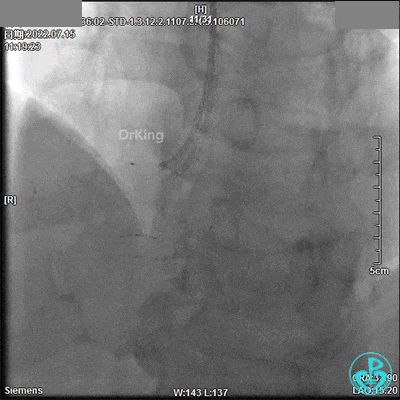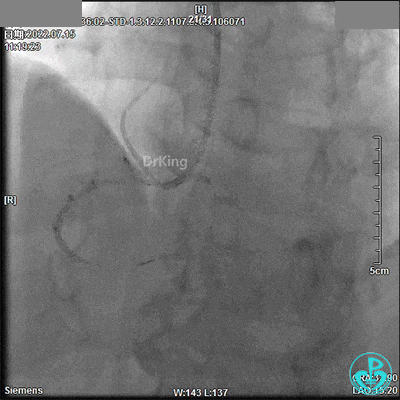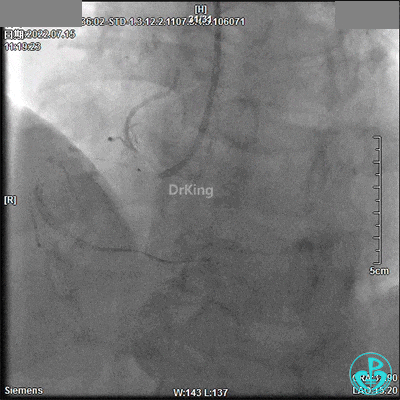

2.75×18mm支架。

支架球囊、2.5×12mm及2.75×12mm后扩球囊。
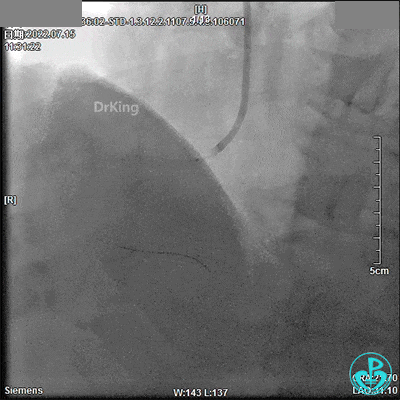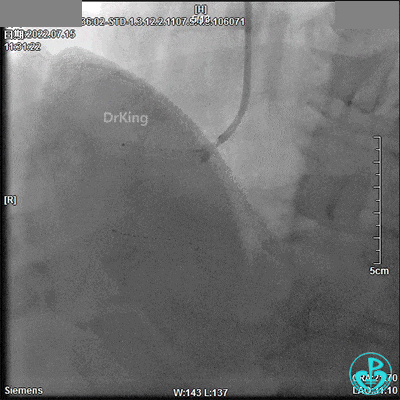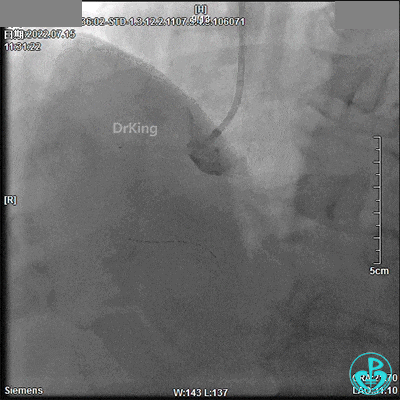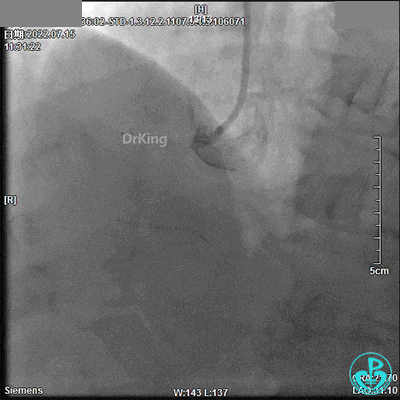

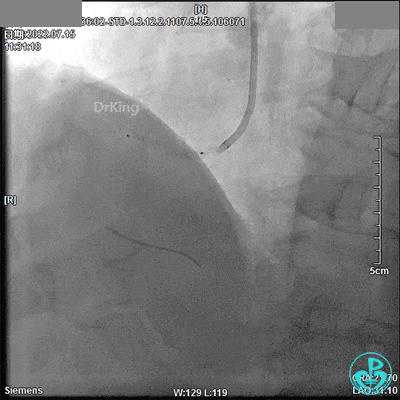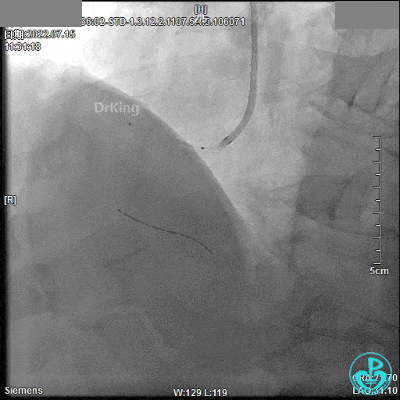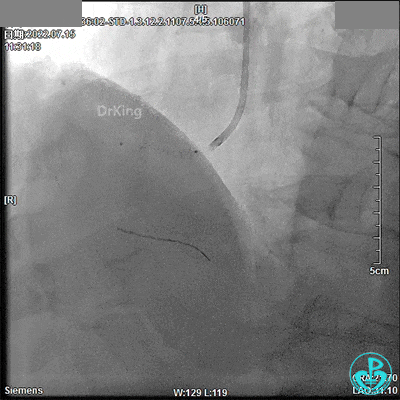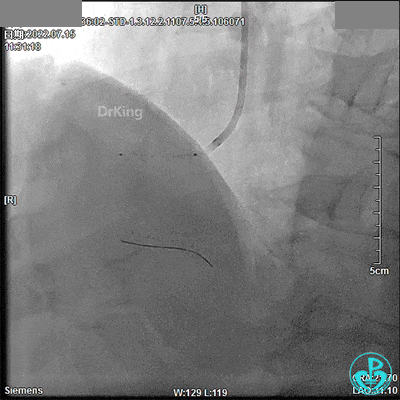
最终造影结果:

7月24日 13:08开始急诊手术
患者平卧于DSA台上,呼之不应、神志淡漠,伴大汗淋漓,心电监护提示心率50次/分、血压80/60mmHg、氧饱和度98%,去甲肾上腺素2mg泵入(20ml/h),阿托品0.5mg静推,穿刺右桡动脉成功(盲穿)开始手术。
7月24日急诊PTCA术
TIG造影导管,13:18开始造影。
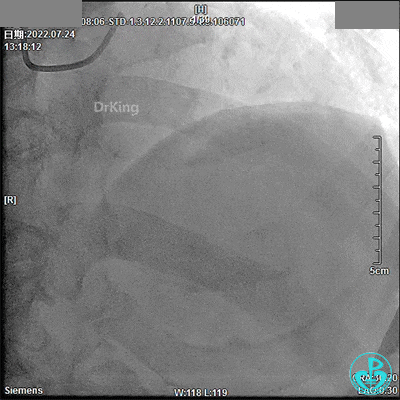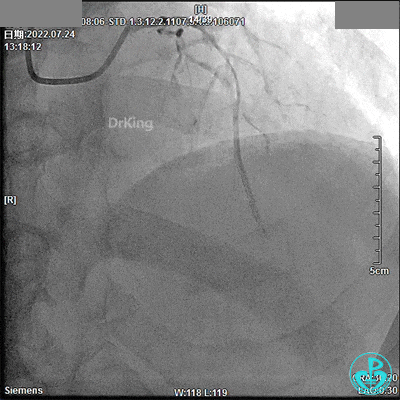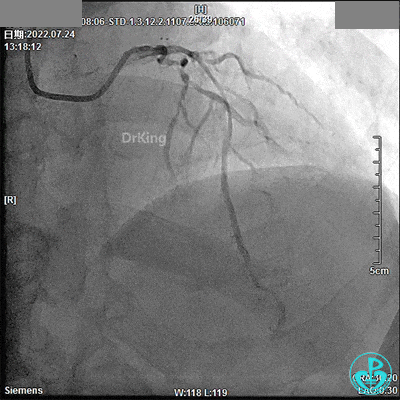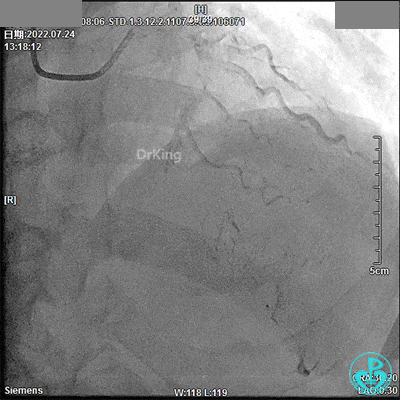
JR 3.5指引导管,RCA近段闭塞,2.0×20mm预扩球囊。
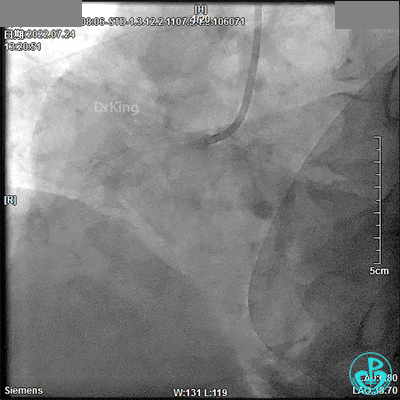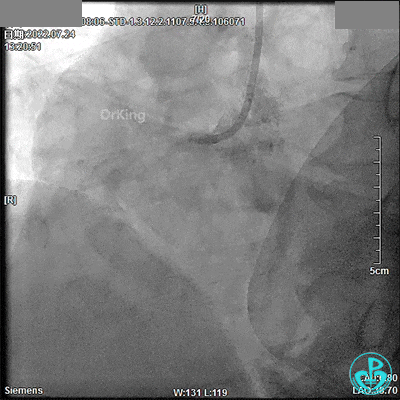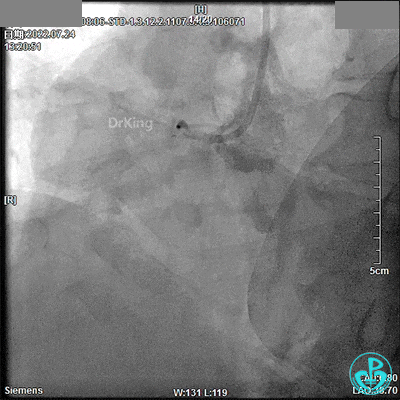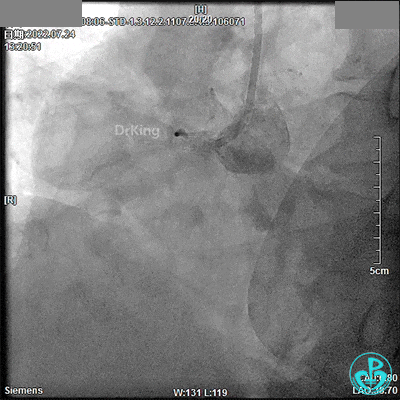
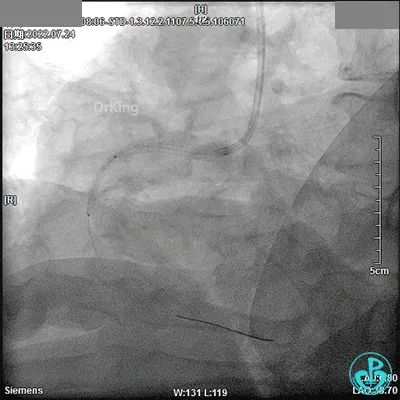
噩梦来袭(13:32)!
2.5×12mm后扩球囊处理,轻轻冒烟。
心电监护可见频发室早、室速。
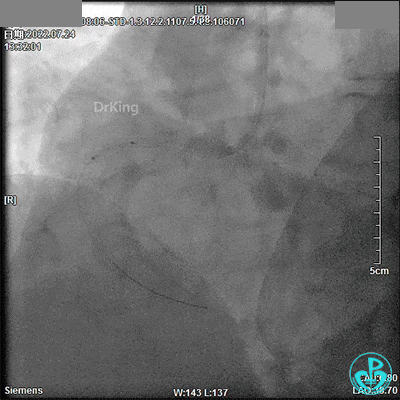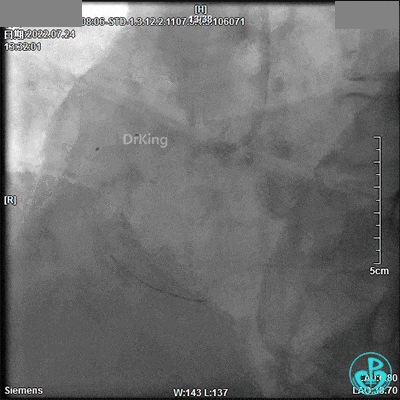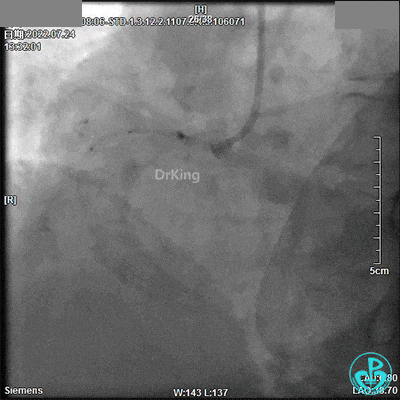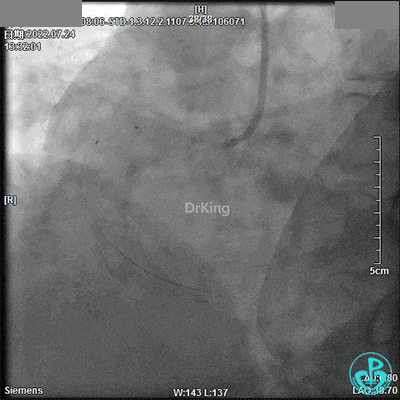
电风暴来袭!
13:36患者神志不清,心间监护提示尖端扭转型室速、窦性停搏,电除颤150J×1次、持续心肺复苏、利多卡因50mg静推×2次、去甲肾上腺素1mg静推。患者恢复自主心律。
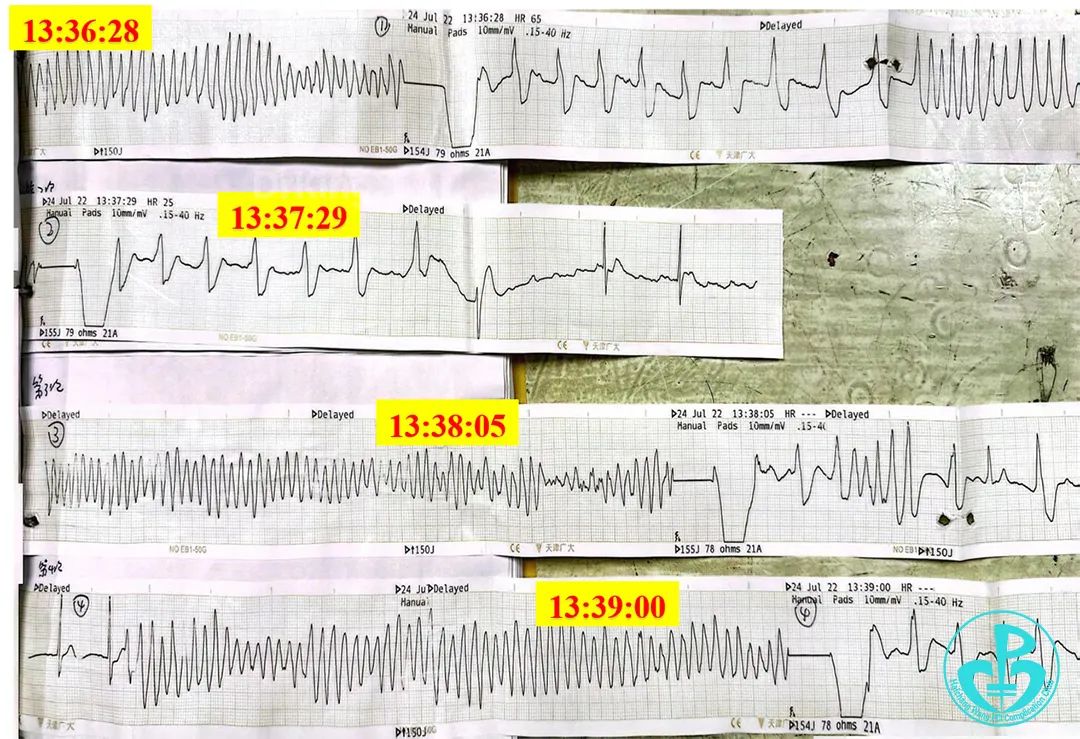
患者恢复自主心律再次出现室速、室颤、血压进行性降低。
利多卡因100mg静推。
胺碘酮75mg静推。
硫酸镁注射液2.5mg静推。
多巴胺200mg泵入。
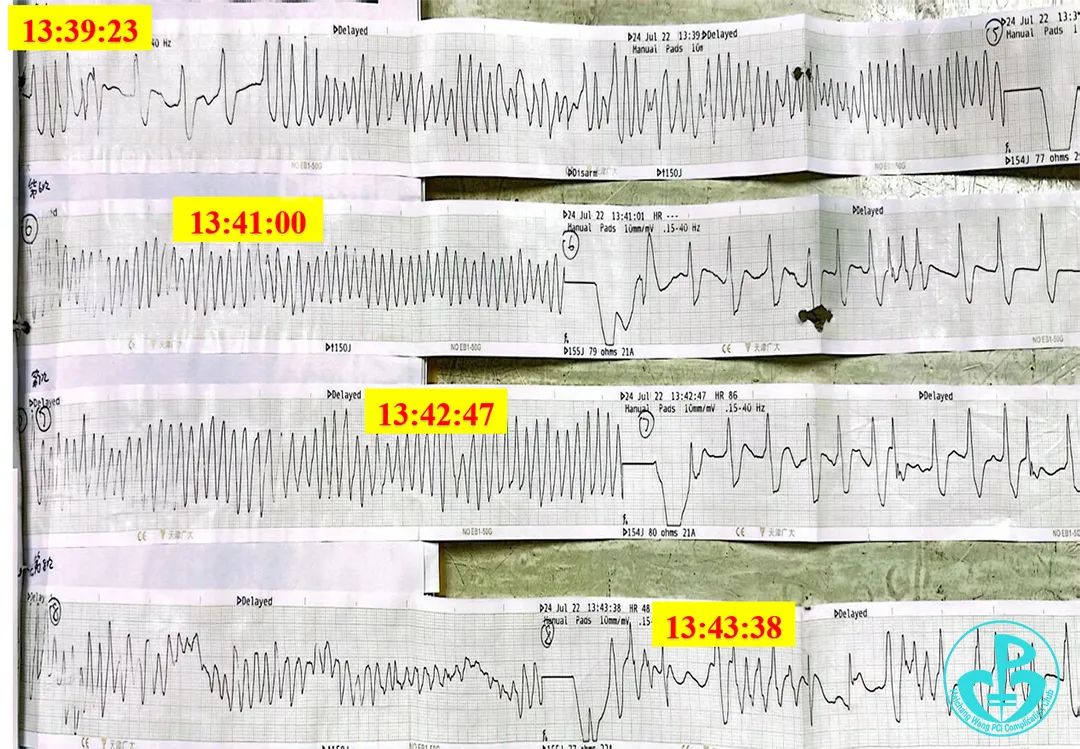
心电监护仍反复出现室速、室颤,考虑电风暴发作。
继续电除颤及持续性心肺复苏术,联系麻醉科行紧急气管插管、球囊辅助通气。
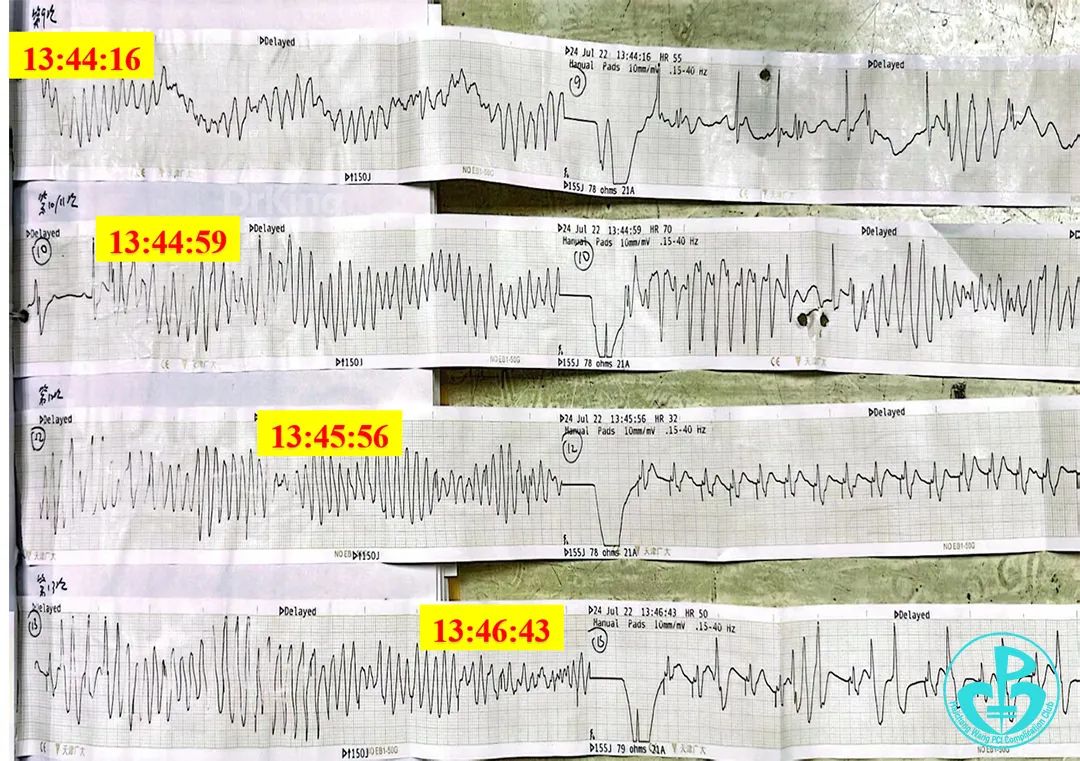
先后共电除颤16次,立即经右侧股静脉行临时起搏器安置术(起搏器心率设置110次/分)等抢救后,患者神志恢复、心率110次/分,血压180/90mmHg,氧饱和度98%。
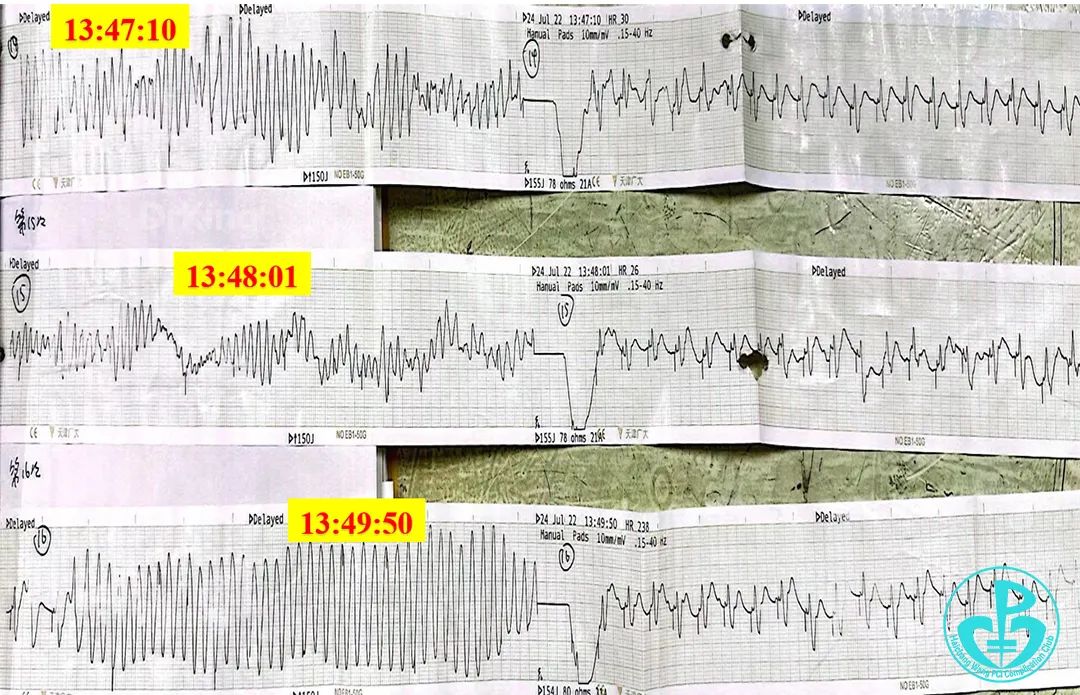
患者意识恢复,心电监护未见室速、室颤发作。
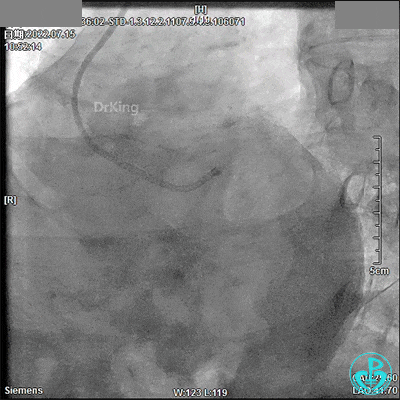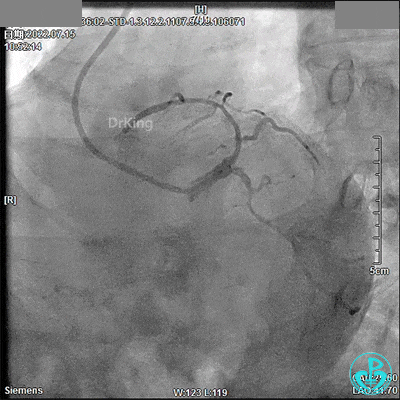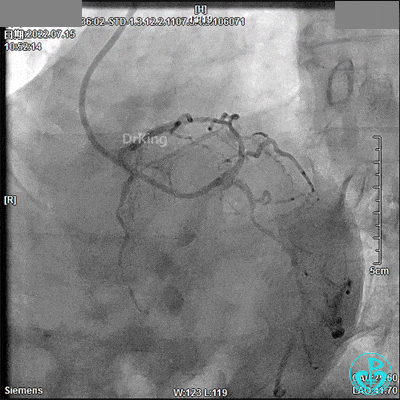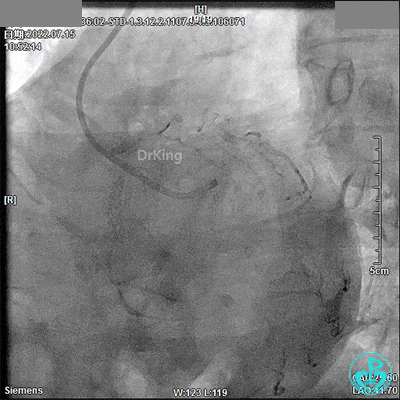
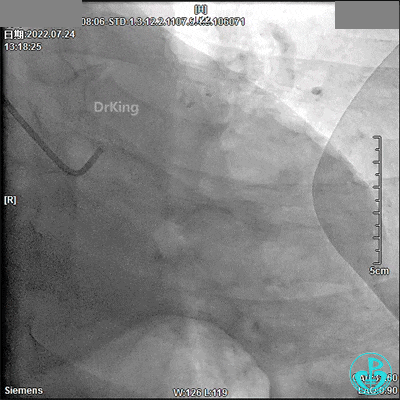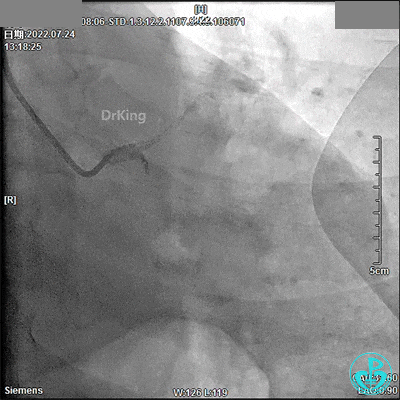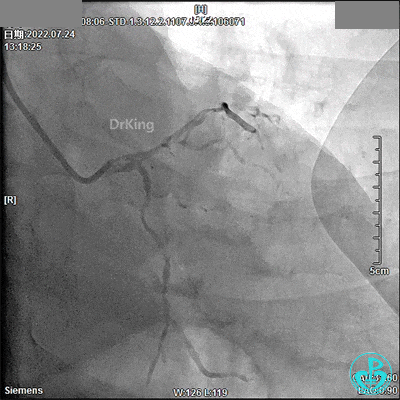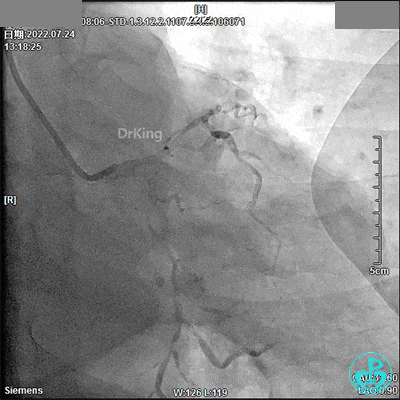
13:52冠脉内注入替罗非班1.875mg,轻轻冒烟,RCA血流恢复。
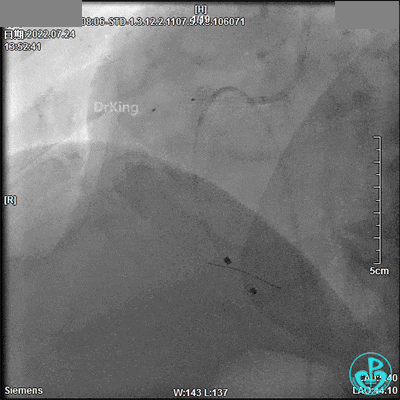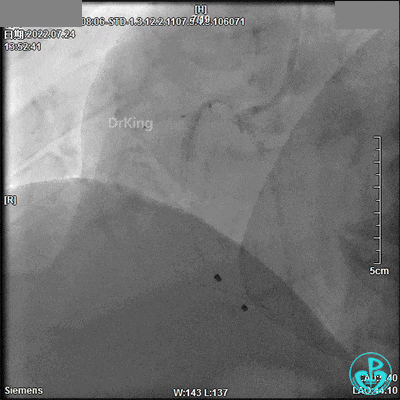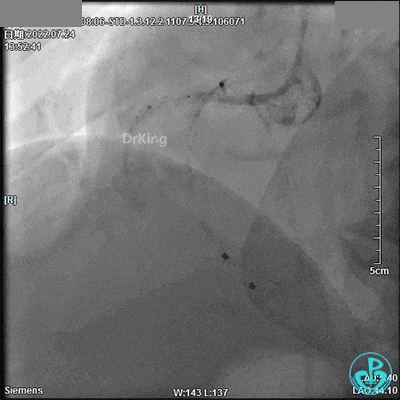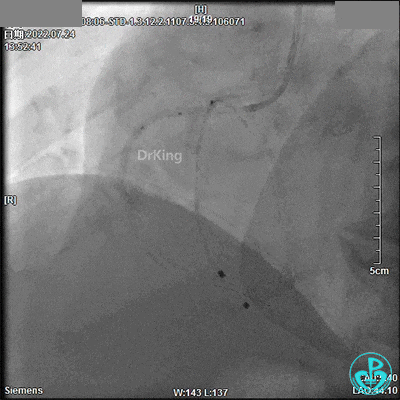
3.0×9mm后扩球囊RCA开口及近段PTCA,RCA TIMI血流3级。
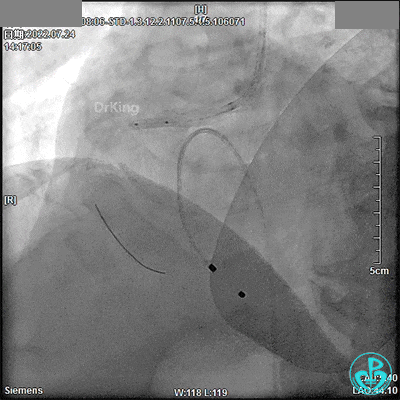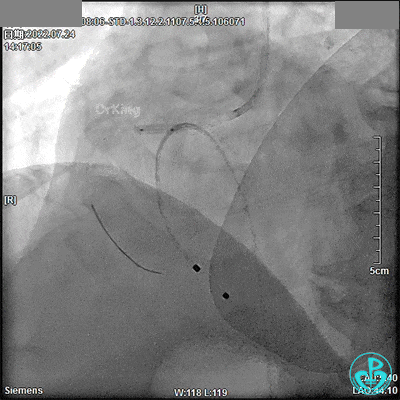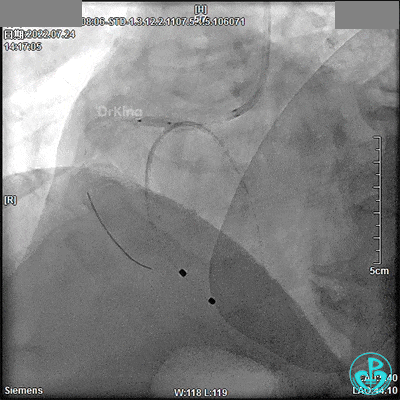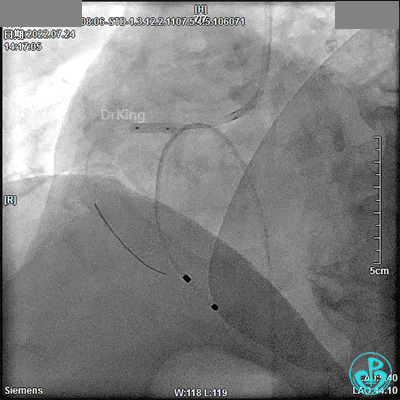
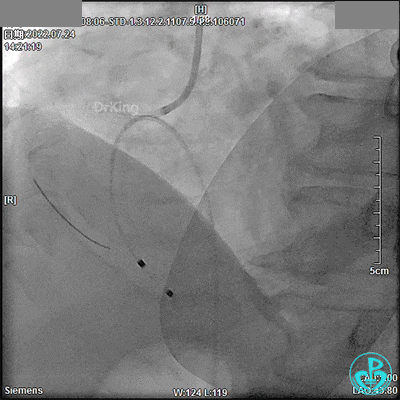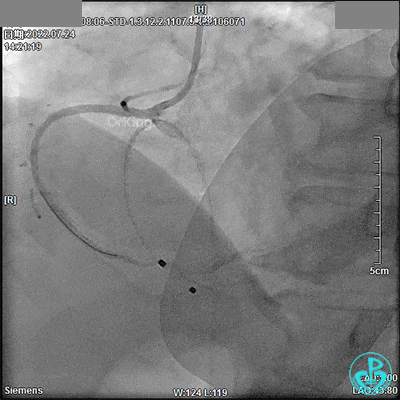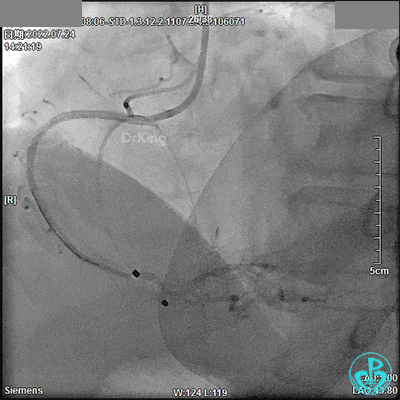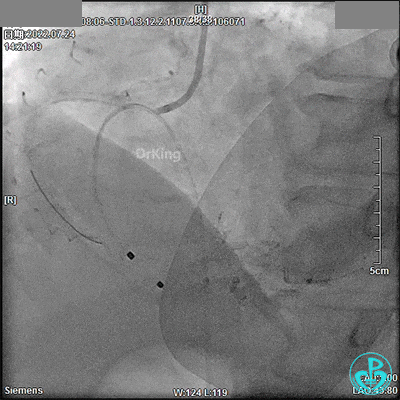
DSA观察40分钟,给予有创呼吸机辅助,患者血压、心率平稳(停用多巴胺泵、逐渐减少去甲肾上腺素泵速),最后造影未见心包积液等情况,转至CCU进一步治疗。
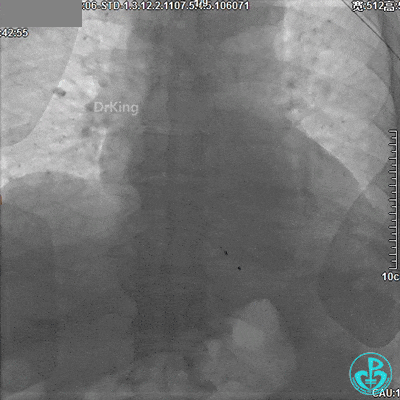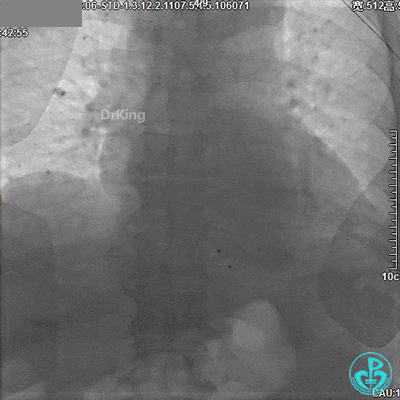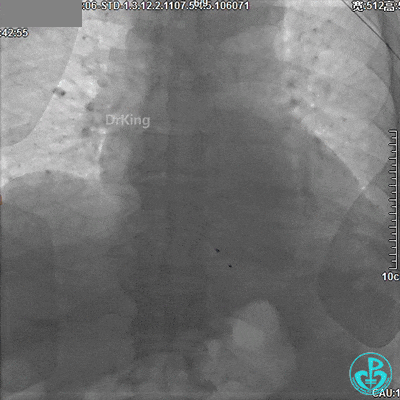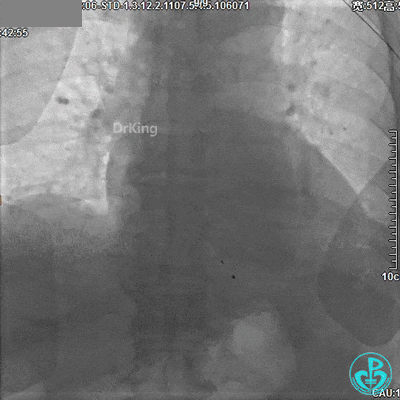
术后情况
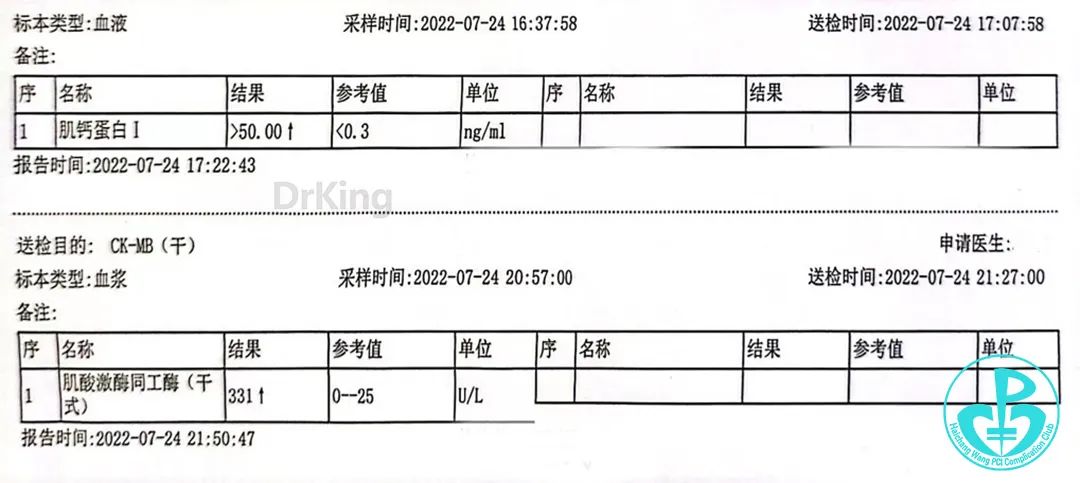
术后监测酶学:
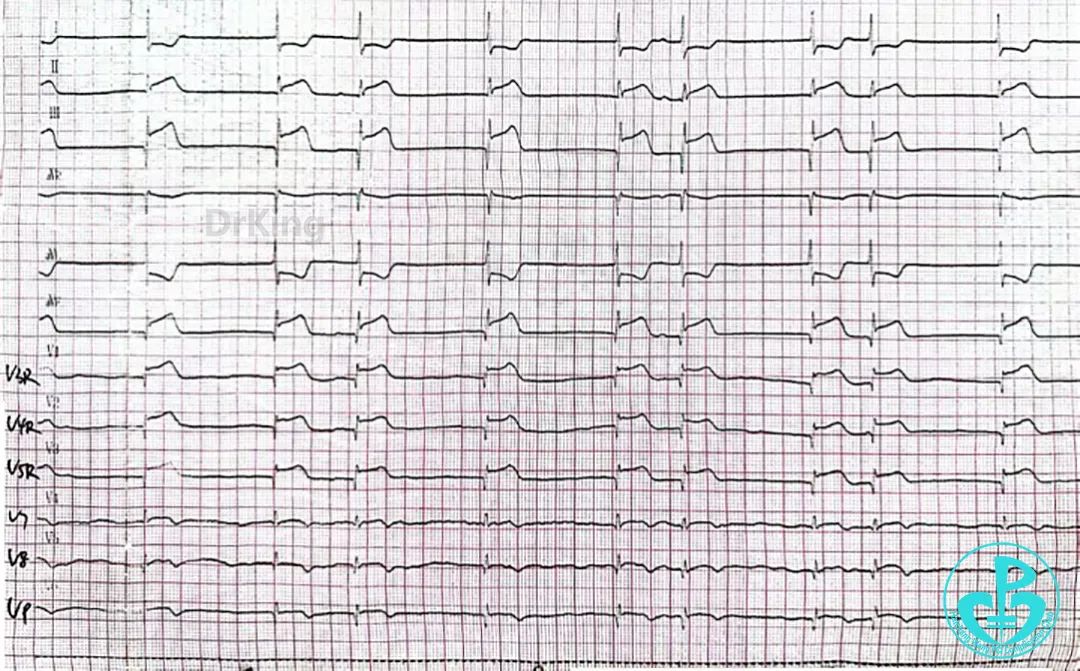
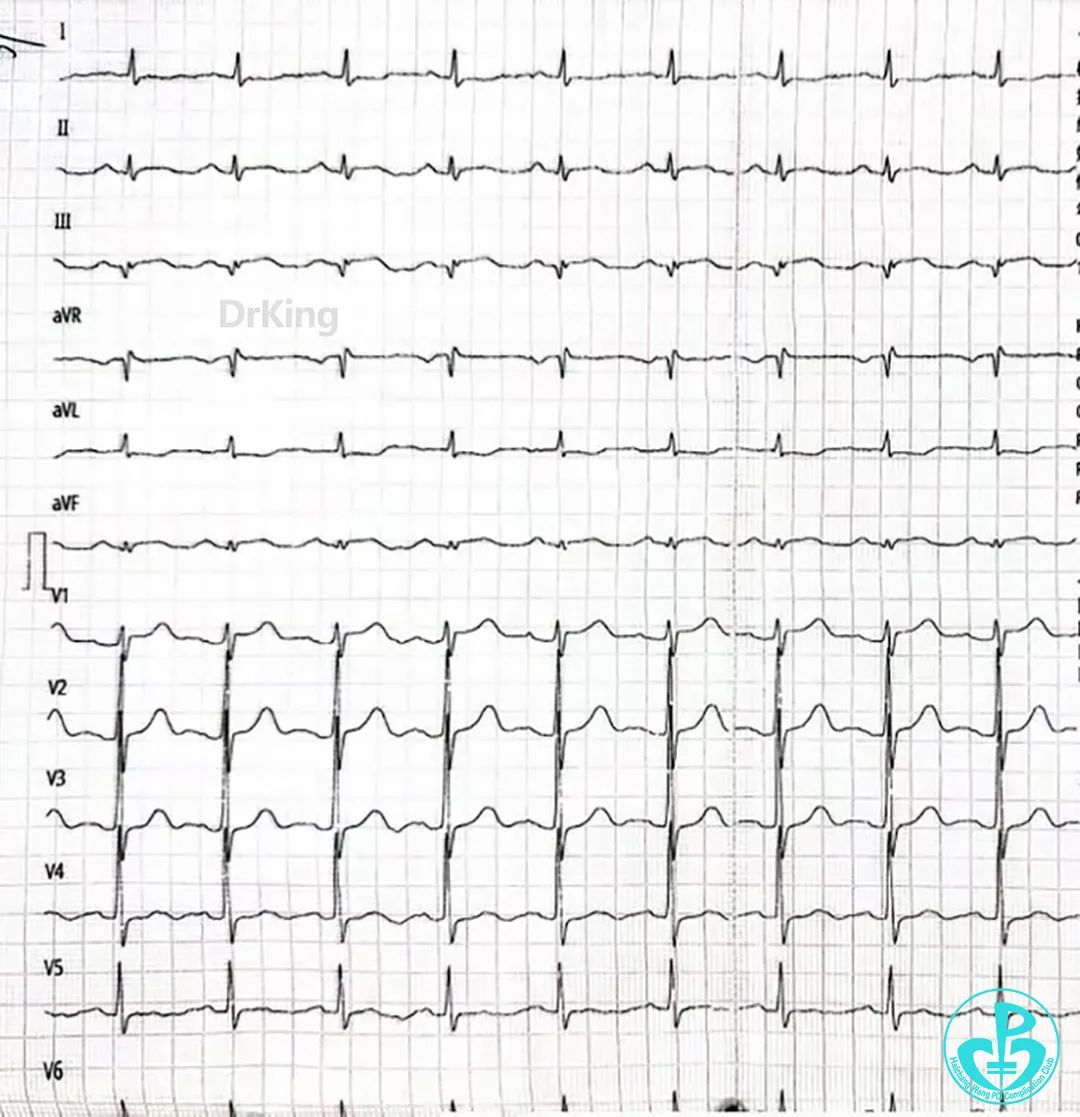
术后心电图:窦性心律,Ⅱ、Ⅲ、aVF ST段回落基线。
术后心脏彩超(7月25日):EF 52%、LVIDd 47mm,节段性室壁运动异常。

长期医嘱
阿司匹林肠溶片 0.1g qd
替格瑞洛片 90mg bid
阿托伐他汀钙片 20mg qn
雷贝拉唑肠溶片 20mg qd
7月25日~7月25日 依诺肝素钠注射液 4000U q12h
7月25日~7月27日 依诺肝素钠注射液 3000U q12h
7月27日~7月31日 依诺肝素钠注射液 2000U q12h
7月24日18:37 拔除气管插管
7月25日11:44 拔除临时起搏器
7月26日 停用去甲肾上腺素泵
心脏彩超(8月9日):EF 59%、LVIDd 48mm,节段性室壁运动异常。

出院诊断(8月9日)住院16天
1. 冠状动脉粥样硬化性心脏病
急性ST段抬高型心肌梗死(下壁+右室)
亚急性冠状动脉支架内血栓形成
PCI术后
心源性休克
心功能Ⅳ级(Killip分级)
2. 心律失常
心律失常电风暴
心室颤动
尖端扭转型室性心动过速
室性心动过速
电除颤术后
3. 高血压3级(很高危组)
4. 2型糖尿病
5. 血小板增多
随访
随访心电图(2024年2月10日):
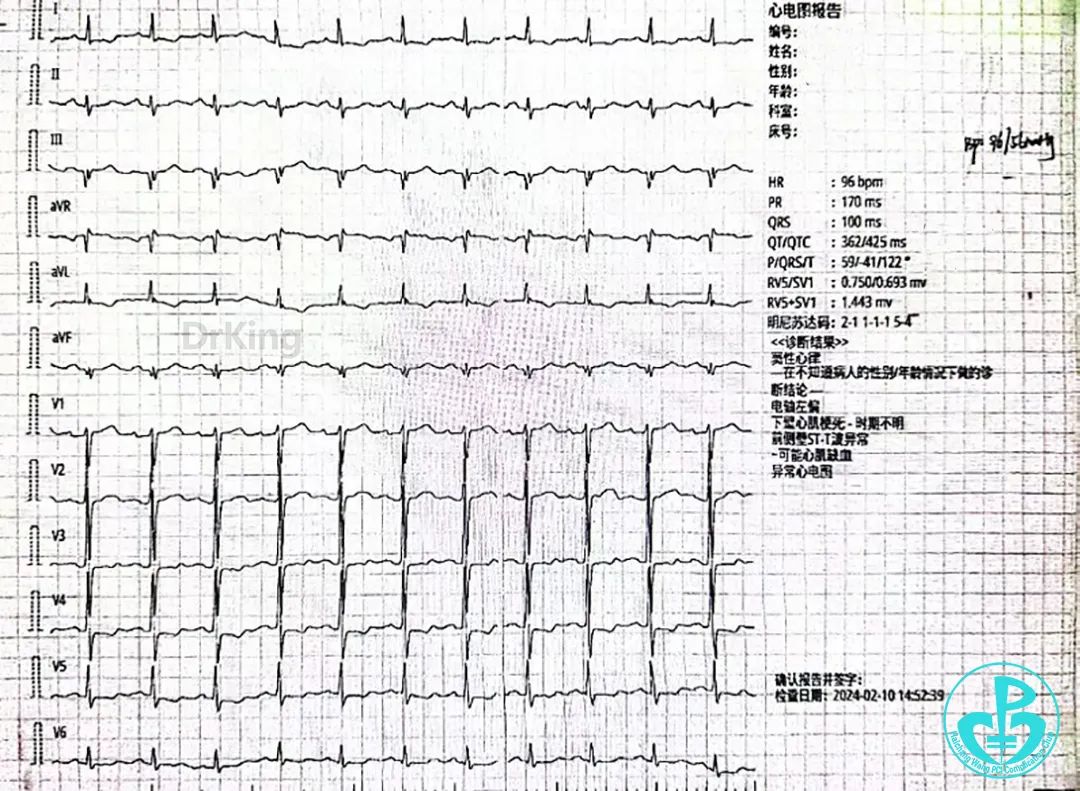
随访心脏彩超(2024年2月11日):EF 56%、LVIDd 49mm,左室肥厚,左室舒张功能减低。

规律服药,一般活动未再诉胸闷胸痛不适,我科门诊定期随诊。
总结
1. 亚急性支架内血栓是指支架植入(大于24小时、小于30天)部位形成血栓,导致冠脉完全或不完全闭塞。虽然发生率较低但病死率高,是PCI的严重并发症。其主要发生机制包括支架贴壁不良、膨胀不足、新生动脉粥样硬化斑块形成与破裂和新生内膜覆盖不良,此外也可能与患者服用抗血小板药物依从性差、对氯吡格雷的耐药性差等相关。临床上一旦考虑支架内血栓,需尽快行冠脉造影术明确,可采取球囊反复扩张、病变部位血栓反复抽吸、冠脉内注入溶栓药物等方法。
2. 电风暴临床定义为24小时内大于等于3阵持续性室性心动过速/心室颤动,需除颤或抗心动过速起搏治疗。缺血性心肌病尤其急性心肌梗死合并电风暴时,会使血流动力学急剧恶化,患者死亡率显著升高。治疗上需及时尽快的呼吸循环支持、纠正电解质紊乱、抗心律失常药物治疗、深度镇静等治疗,对于药物治疗无效,临时起搏器超速抑制需要及时考虑,同时最重要的是恢复血流灌注。
3. 危重患者抢救人多力量大,参与此患者抢救一共5名心内科介入医生、3名导管室护士,医生一个人捏皮球一个人心肺复苏一个人装临时起搏器一个人负责冠脉,护士一人负责除颤仪一人负责推药一人负责配药,最终将此患者抢救过来。


