柳叶刀子刊:COVID-19大流行下对糖尿病和医疗举措的影响及规划
时间:2023-01-11 21:01:47 热度:37.1℃ 作者:网络
COVID-19的大流行极大地影响了某些特殊群体,如老年人(>65岁)、患有糖尿病、心血管疾病、肾病和呼吸系统疾病等慢性疾病的人群。现在有证据表明,COVID-19对糖尿病具有直接和间接损害作用。如在新冠大流行期间,反复的封锁举措和有限医疗卫生资源限制了糖尿病患者获得常规护理的机会,并且减少了糖尿病的早期诊断率,影响了糖尿病患者的自我血糖管理水平、常规随访频率和药物获得的及时性,并对全球糖尿病患者的健康生活方式和情绪均造成了严重的损害。2022年12月10日,柳叶刀子刊《Lancet Diabetes Endocrinol》在《The impact of the COVID-19 pandemic on diabetes services: planning for a global recovery》一文中讨论了在COVID-19大流行趋势下,对糖尿病和医疗保健系统的影响及相应的提出了建议和规划,为在COVID-19大流行后的糖尿病世界以及未来任何自然危机中可能面临的挑战做好准备。
 COVID-19对糖尿病患者的直接影响
COVID-19对糖尿病患者的直接影响
最初研究认为COVID-19仅作为一种感染肺部的呼吸系统疾病,但随着证据链的更新,发现COVID-19损害的不仅仅是呼吸系统,严重COVID-19表现为广泛的内皮功能障碍、凝血和高免疫反应,这都会加剧糖尿病病情的恶化。一篇对112篇文章的数据进行了统计发现,糖尿病是COVID-19严重结局的重要危险因素,包括增加了重症监护病房入院率和死亡率。其中患者极高的血糖水平与COVID-19疾病的不良预后密切相关。另外,越来越多的证据表明,COVID-19会引起新发糖尿病的发生风险。目前认为可能的原因包括:冠状病毒对胰岛β细胞的直接或间接损害作用、应激性高血糖症、类固醇激素诱导的高血糖危象等。
COVID-19对糖尿病患者的间接影响
需要考虑COVID-19大流行对国家财政成本的影响,并由此引起的公共卫生限制给糖尿病个人和医疗保健系统带来的重大挑战。与COVID-19相关的健康和经济成本的增加可能会加剧健康公平的问题,特别是对于社会中的弱势群体、身体虚弱的老年人、少数民族和患有糖尿病、心血管疾病、肾脏疾病和呼吸系统疾病等慢性病的患者中。并且这种巨大的经济负担也可能阻碍糖尿病患者及时采用更新的、更有效的治疗方式。在过去的几年中,随机临床试验表明,新的降糖药物如SGLT2抑制剂和GLP-1受体激动剂,已经降低了2型糖尿病患者发生重大不良心血管事件、因心力衰竭住院和糖尿病肾病进展的风险。然而,由于这些药物的成本高于传统,并且需要大量的初始和后续投资,但COVID-19持续的大流行趋势下造成财政资源消耗,负担不起该类药物的研发与推进。
还有证据表明,在COVID-19大流行期间对糖尿病患者的心理健康产生了不利影响。对2829名老年人的随访研究中发现,COVID-19导致抑郁患病率增加了1.6倍,孤独症患病率增加了1.8倍。而与普通人群相比,在糖尿病患者中具有更大的心理痛苦和焦虑。以上均对糖尿病的诊疗和并发症的长期管理造成了间接的损害作用。
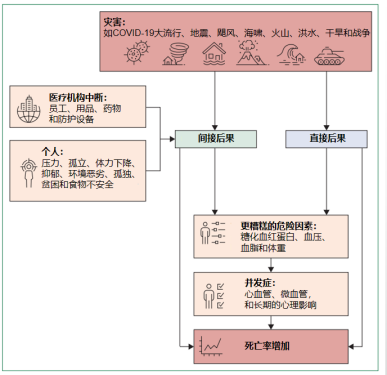
图1:COVID-19大流行的间接和直接影响
建议对传统糖尿病医疗保健模式的演变
预计未来几年内与COVID-19相关的糖尿病并发症的发病率将会继续增加。在持续的COVID-19大流行期间,由于临床医生的过度疲劳、疾病和自我隔离,许多医疗机构面临着瘫痪的风险。此外,COVID-19突变株的不断出现和持续威胁,不少糖尿病患者因害怕感染风险的增加而拒绝前往医疗机构治疗。所以,传统面对面的诊疗方式在这一特殊时期中需要进行改革,采取创新性的糖尿病医疗保健模式至关重要。
新的证据表明,与常规护理相比,糖尿病护理中的远程保健干预可以提供有效改善患者的临床结局。一项对虚拟糖尿病管理服务进行了超过15周的纵向研究,发现与传统面对面的医疗护理相比,远程医疗的就诊方式对糖尿病的治疗显示出非劣性,表明了这种转变模式的可行性。但其缺点包括由于患者的情绪不佳且而在虚拟环境中的信任不足导致难以建立融洽的医患关系。并且采取电信、网络等远程医疗方式,将无法对患者进行针对性的检验检查,从而极大的降低了糖尿病诊疗效率。
另外,这种新型模式对于一些文化水平低、无法熟练操作电子设备和残疾等特殊人群可能并不适用。所以,针对远程糖尿病医疗模式的优缺点,我们提倡根据疾病的危险分层采取线上线下结合的糖尿病医疗保健模式。
对COVID-19大流行后糖尿病患者进行风险分层
我们需要对糖尿病的危险因素进行分层,优先考虑将COVID-19大流行期间有限的医疗资源分配给最需要的人。优先级应基于社会经济地位、教育水平、已确定的并发症、共患病和某些重要危险因素(这些因素与COVID-19相关并发症的进展或COVID-19感染的不良结局风险密切相关)进行分层。有多种危险因素、易导致严重COVID-19结果的人应提供更频繁的医疗评估(3个月内)。对于那些风险较低的人,随访频率可以放宽到每年一次。如图2所示,应优先考虑风险最高的患者(红色),其次是中等风险的患者(琥珀色),最后是可识别风险最低的患者(绿色)。
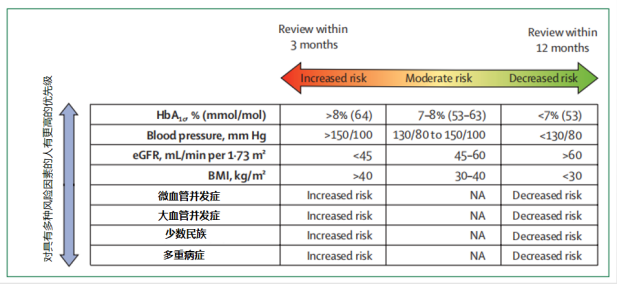
图2:基于可识别的临床需求,提倡一种优先的糖尿病管理策略
即对高危人群进行3个月的随访,以预防不良结局。eGFR=估计肾小球滤过率。NA=不适用
总之,COVID-19的大流行是对政治、经济、社会因素和医疗技术的一个巨大挑战,它使的这种急性传染病和慢性糖尿病相互影响,互为加重。对COVID-19流行趋势下的糖尿病医疗保健举措需要进行适时的调整以更好的应对未来疫情的持续严峻性。


