问诊分析:多原发癌决策|左肺癌开了有淋巴结转移,还要开右侧吗?
时间:2023-11-18 21:24:28 热度:37.1℃ 作者:网络
前言:在肺多原发癌比例越来越多的今天,我们临床医生要把目光多放在多原发癌的处理原则怎样对病人更有利上来,何时干预处理?先做哪个病灶?先切哪侧?一侧切了,另侧要不要切?消融与手术以及SBRT如何有机结合,靶向治疗在多原发癌中该不该用?该怎么用?化疗能治愈多原发癌吗?靶向治疗或免疫治疗呢?诸多的问题都要我们基于临床、基于患者的需求,并基于对“患者有利”的角度去考虑才是符合医学人文精神的。如果留有私心,与科研课题论文收益等关联起来,则难免会走弯路。我们近期经常分享多原发癌的病例分析,也是因为理念来源于实践,碰到问题我们去思考、去权衡、去总结、去回顾才能够更趋全面,才有做出更有利的选择。不能说最优,但我们至少努力过!
病史信息:
基本信息:
患者、女性、1968年生。
问题/病情详细描述:
2023年3月因意外摔倒去医院急诊,拍摄CT后发现胸部占位。之前并无不适,没有进行过肺部CT检查。2023-3肺部CT,左肺上叶可见一软组织肿块,边界清晰,有分叶及短毛刺征,见棘状突起,见胸膜凹陷征,大小约3.6X4.0cm,病灶密度较均匀,增强扫描见不均匀强化。右肺中叶见混合磨玻璃密度灶,大小约2.5X2.4cm,见胸膜凹陷征,强化不明显。双肺多发磨玻璃密度结节影。2023年3月底在全麻下行“单孔胸镜下左上肺根治术(左上肺叶切除+纵隔淋巴结清扫)。术后病理:最大者为浸润性腺癌,大小约4.5*3.7*2.6cm,约50%腺泡状结构,约20%筛状结构,约15%微乳头结构,约5%实性结构,约10%贴壁样生长,未见脉管瘤栓及神经侵犯,侵及脏层胸膜;另外两枚结节均为原位腺癌。淋巴结见转移癌,具体如下:“第4组LN”0/3,“第5组LN”0/5,“第6组LN”0/3,“第7组LN”0/4,“第1组LN”0/2,“第12组LN”1/2,“第13组LN”1/3。 EGFR突变,口服靶向药盐酸埃克替尼。术后两次CT复查均无大问题,因为右肺结节变化不大,当地医院建议再行手术,患者本人比较犹豫。
影像展示与分析:
先看2023年3月术前的:
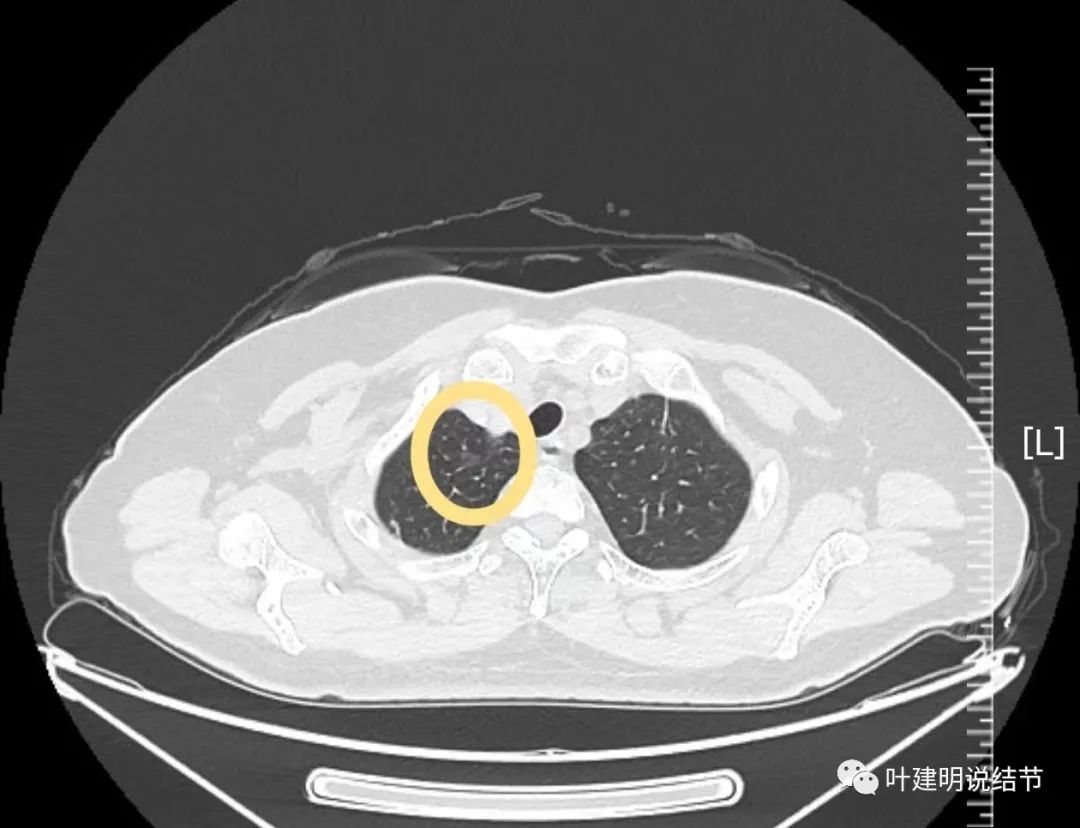
病灶1:右肺尖淡磨玻璃结节,考虑不典型增生或肺泡上皮增生可能性大。
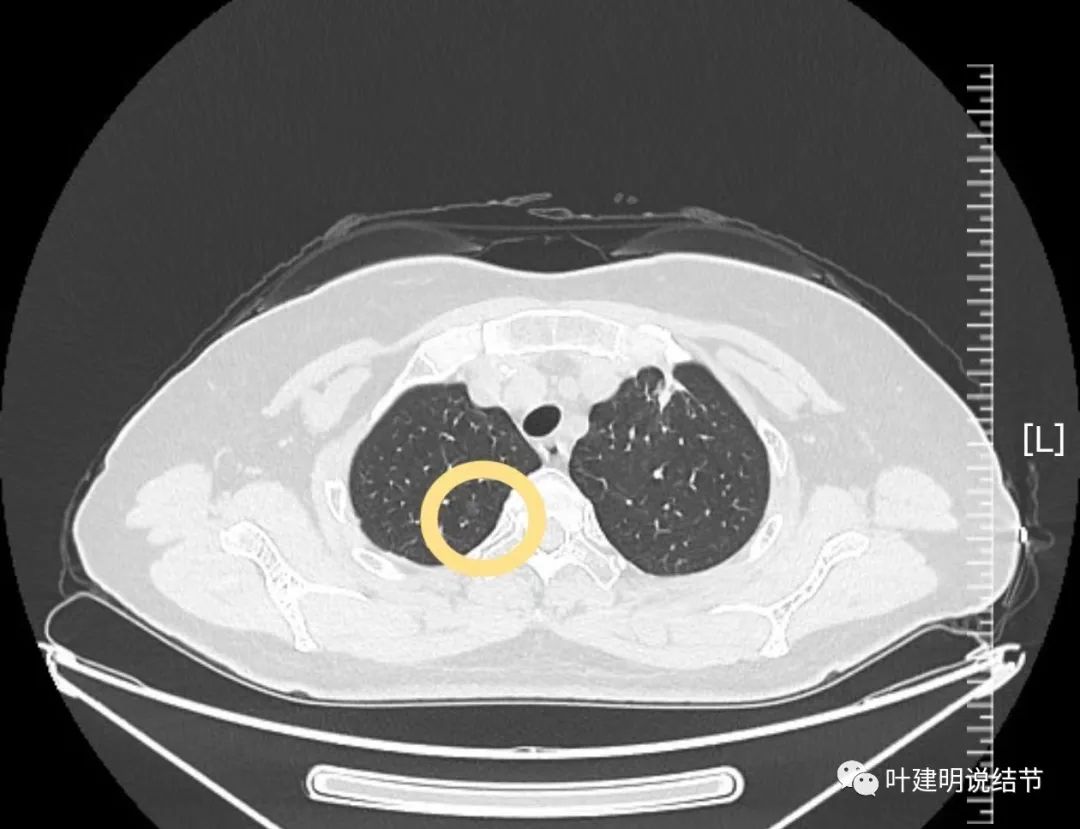
病灶2:右上叶尖段淡磨玻璃结节,考虑不典型增生或肺泡上皮增生可能性大。
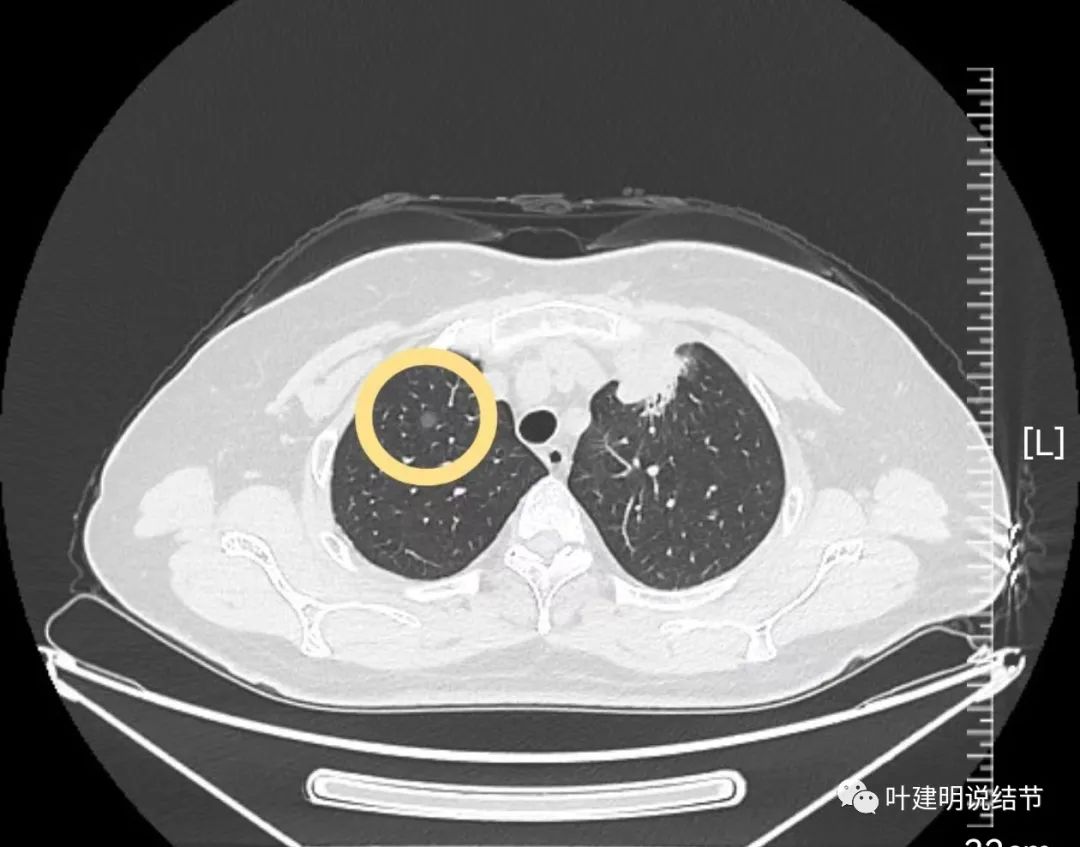
病灶3:右上叶淡磨玻璃结节,考虑不典型增生或肺泡上皮增生可能性大。

病灶4:右上叶微小淡磨玻璃结节,考虑肺泡上皮增生可能性大。
病灶5:左上叶微小淡磨玻璃结节,考虑肺泡上皮增生可能性大。
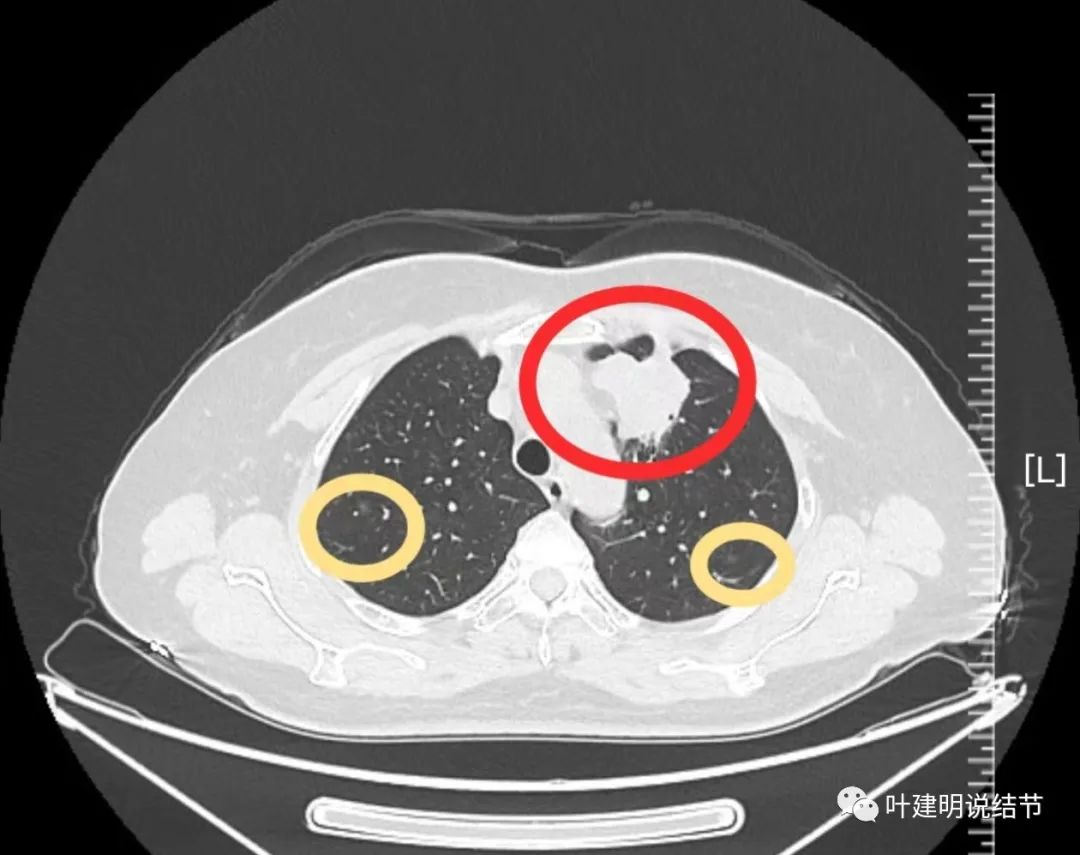
病灶6:右上叶微小淡磨玻璃结节,考虑肺泡上皮增生可能性大;
病灶7:左上叶实性分叶及伴胸膜牵拉的肿块(即后来手术切了的病灶)。
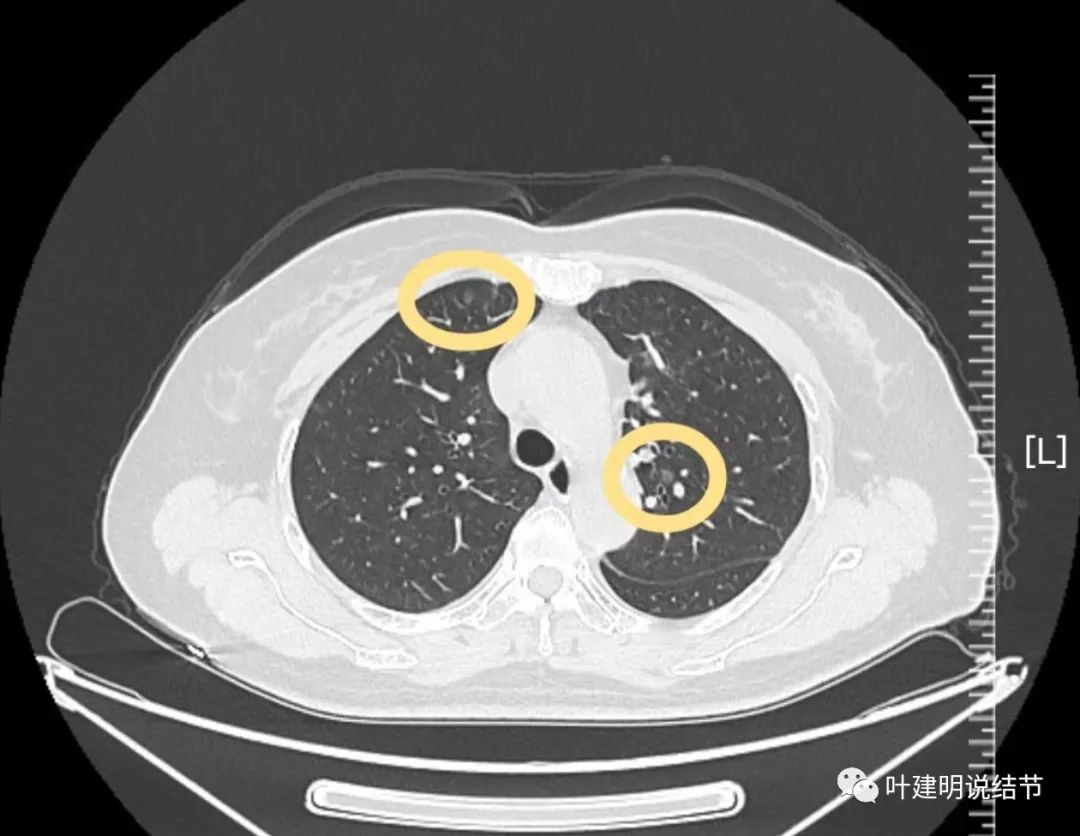
病灶8:右上叶胸膜下微小磨玻璃结节,考虑肺泡上皮增生或不典型增生可能性大;
病灶9:左上叶靠肺门较近的地方磨玻璃结节,考虑不典型增生可能性大。
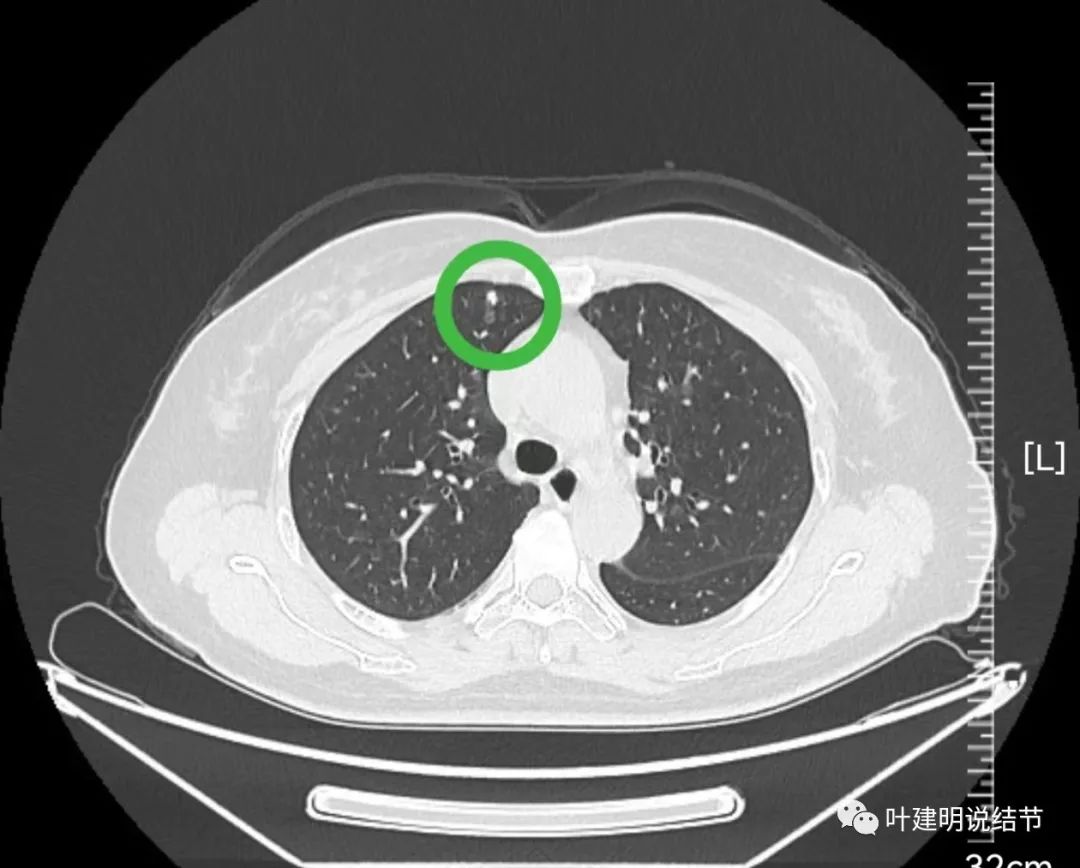
病灶10:右上叶钙化结节,考虑良性。
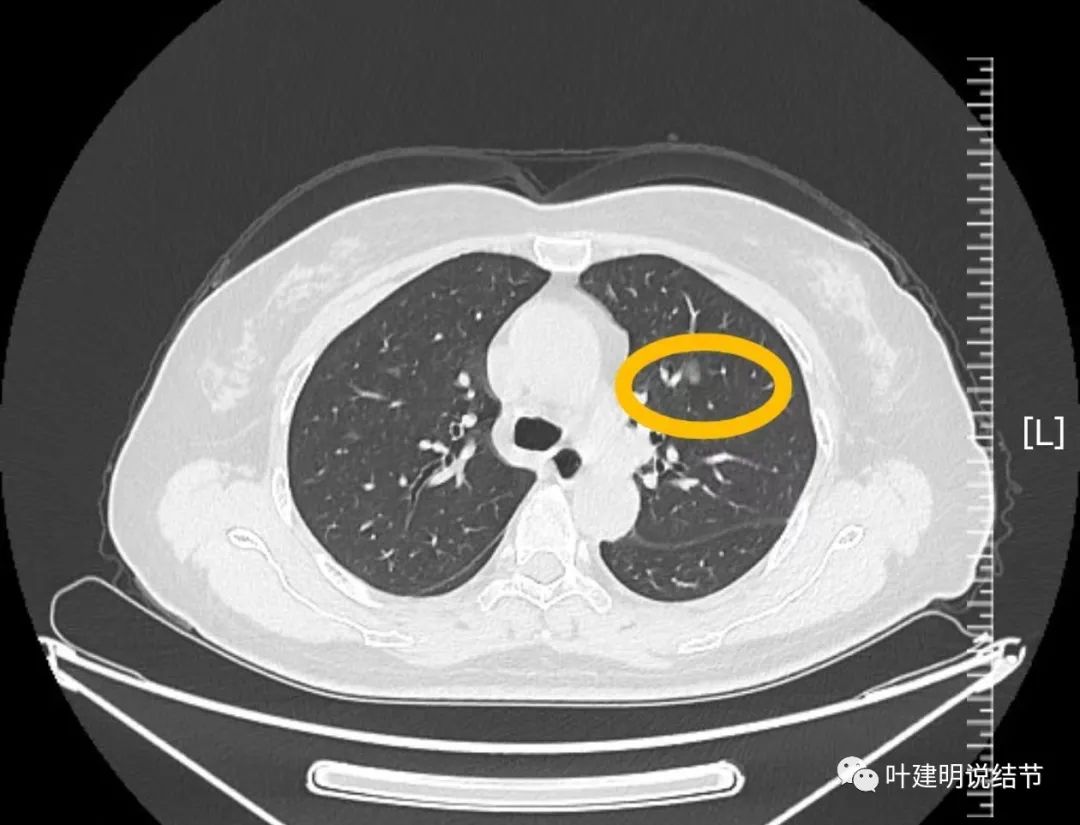
病灶11:左上叶磨玻璃结节,原位癌可能性较大。

病灶12:右上叶淡磨玻璃结节,不典型增生或肺泡上皮增生。
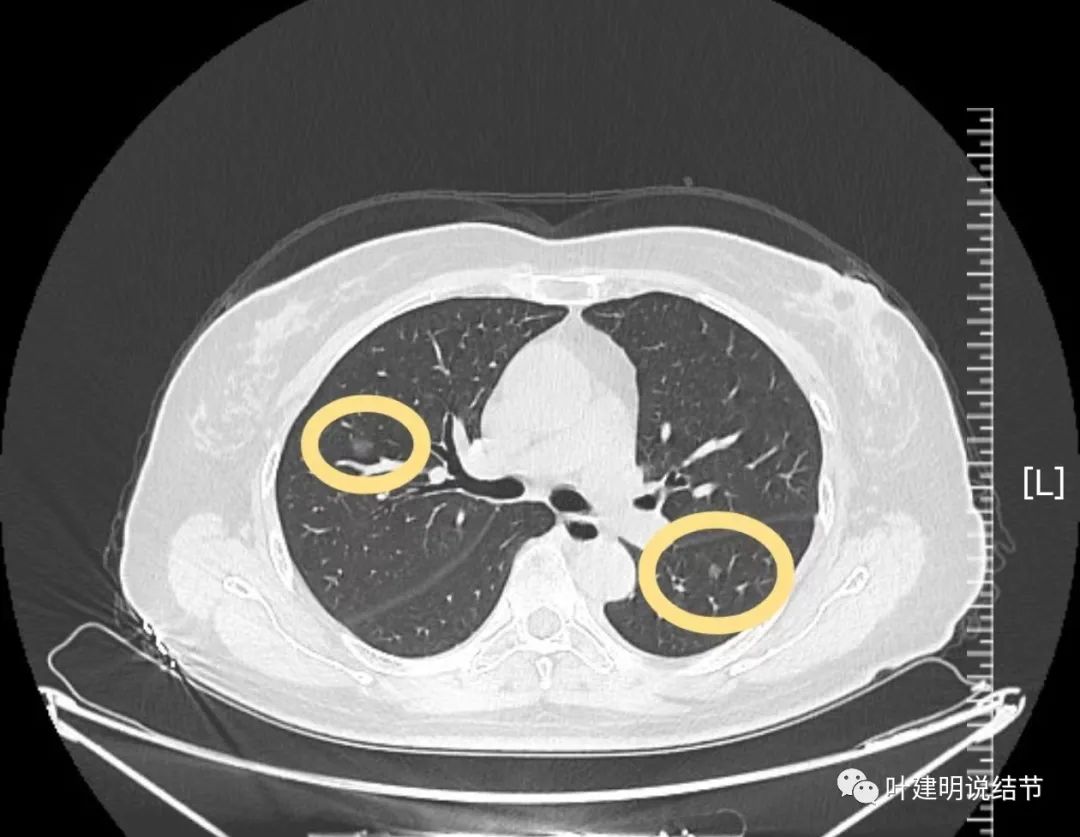
病灶13:右上叶磨玻璃结节,考虑不典型增生可能性大。
病灶14:左下叶背段微小磨玻璃结节,考虑不典型增生或肺泡上皮增生可能性大。
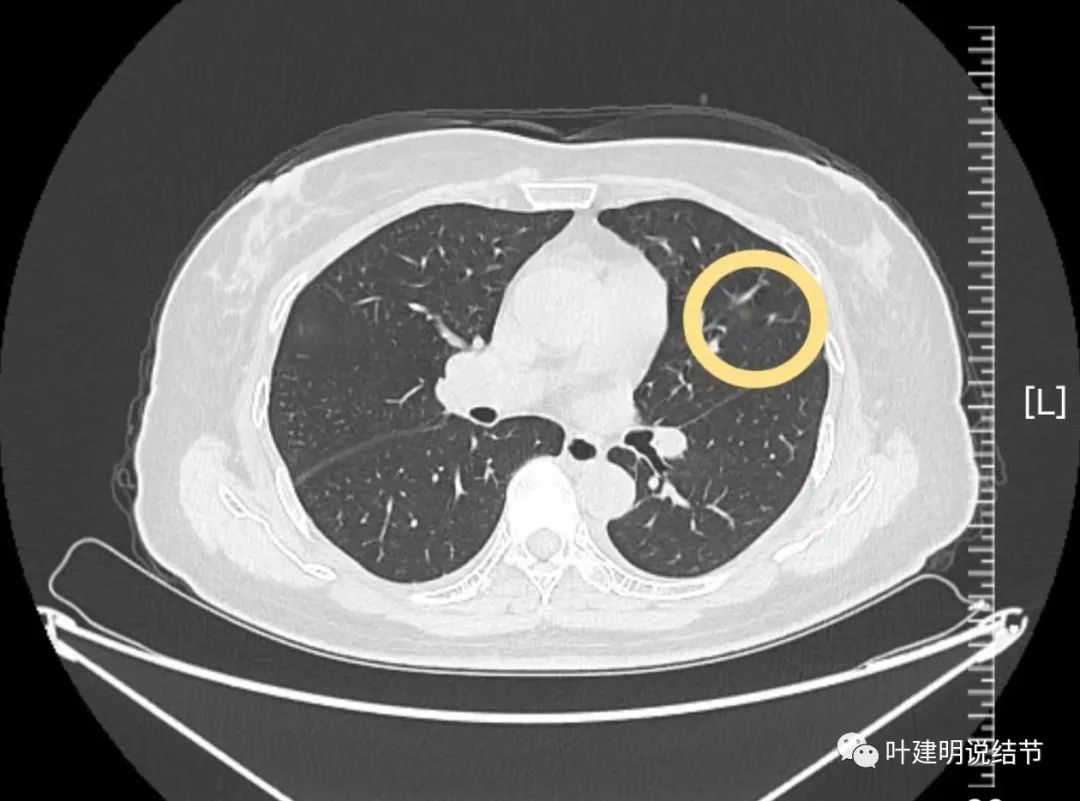
病灶15:左上叶舌段淡磨玻璃结节,考虑肺泡上皮增生可能性大。
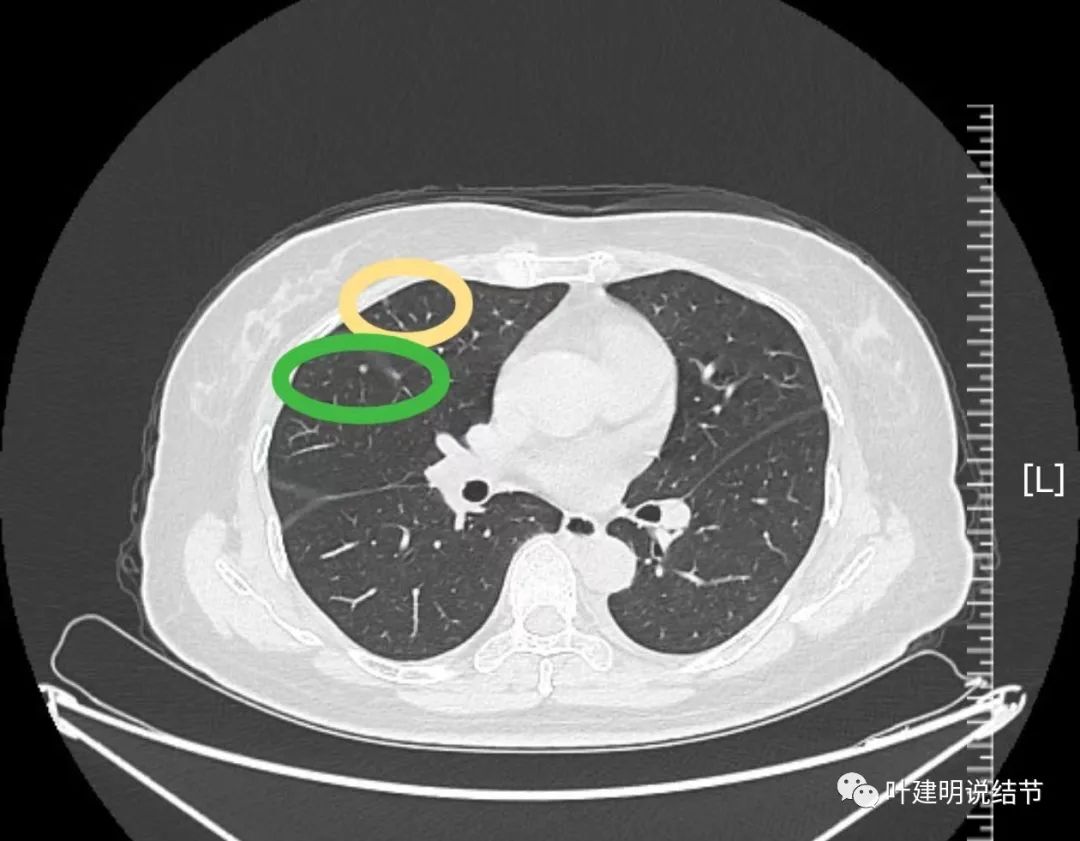
病灶16:右中叶微小淡磨玻璃结节,考虑肺泡上皮增生可能性大。
病灶17:右中叶微小实性结节,考虑良性。
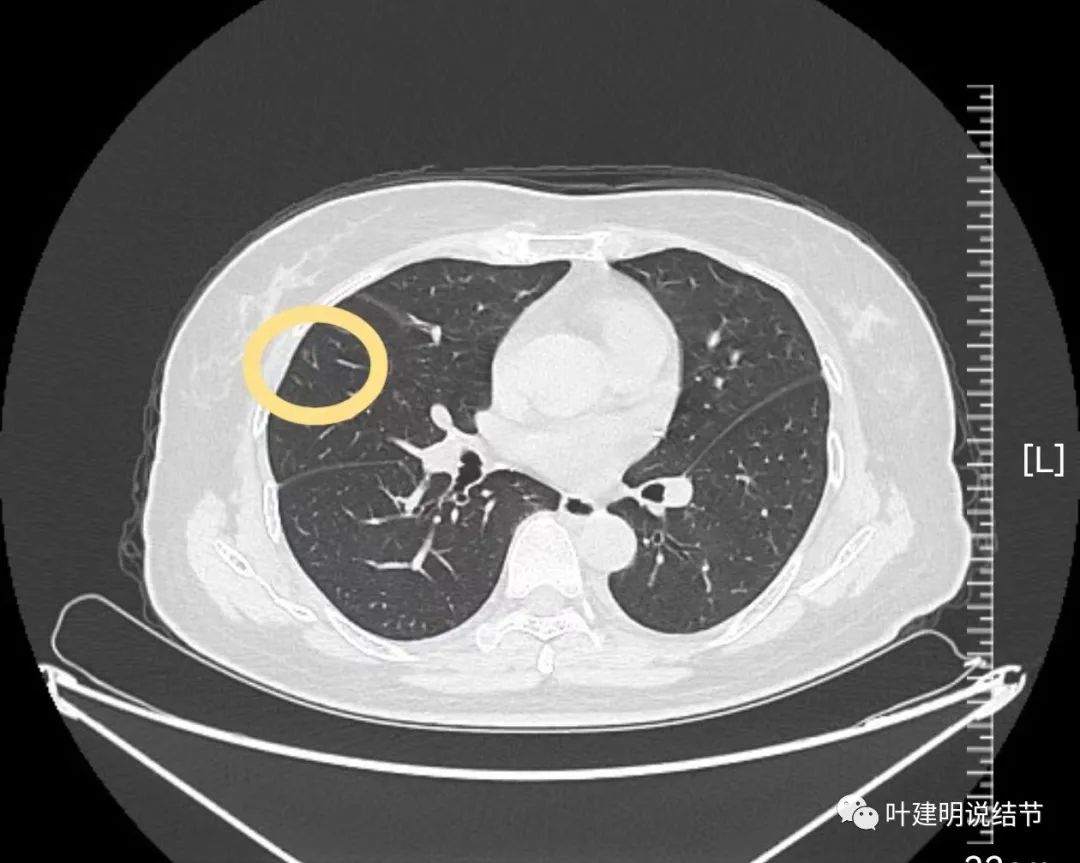
病灶18:右肺胸膜下微小结节,密度虽低,但轮廓较清,也有血管贴边,考虑肺泡上皮增生可能性大,不能除外不典型增生。
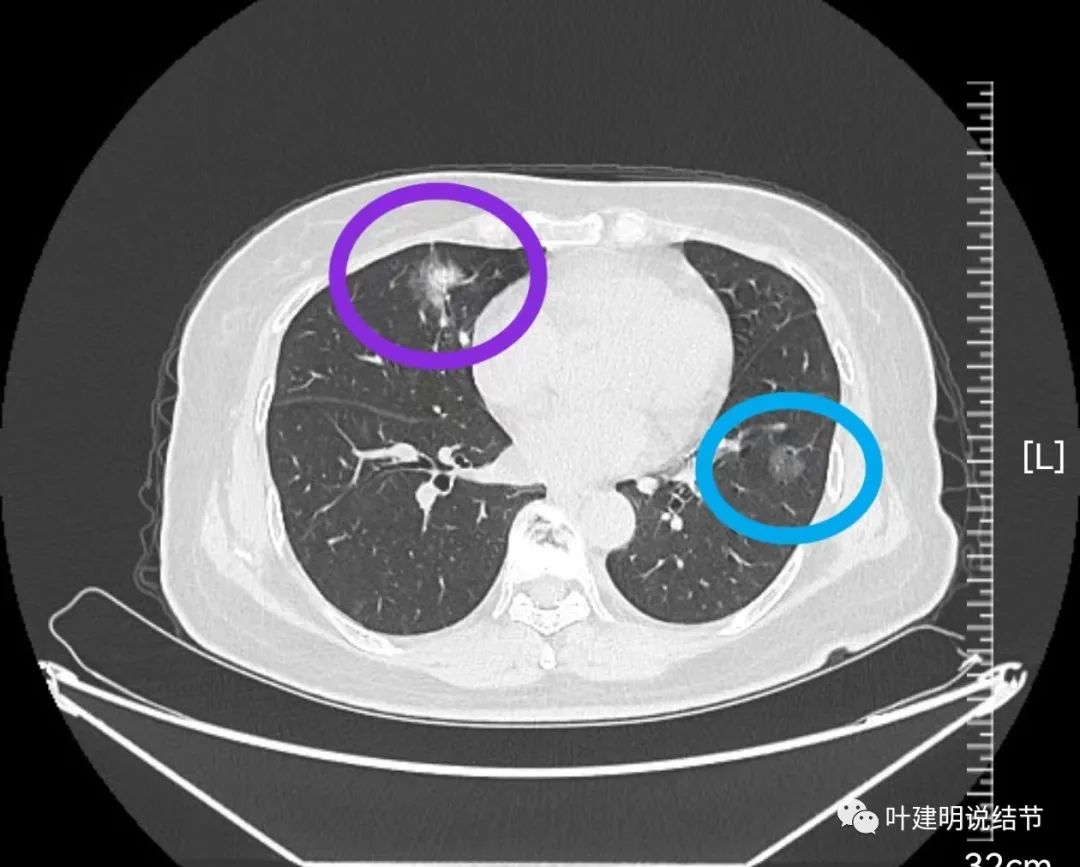
病灶19:右中叶混合磨玻璃结节,轮廓清,表面不平,有毛刺与细支气管截断征,考虑浸润性腺癌可能性大。
病灶20:左下叶低密度结了,轮廓清,有微小血管征,也有细毛刺征,也是恶性的,原位癌或微浸润性腺癌可能性大。

病灶21:右下叶胸膜下微小磨玻璃结节,考虑肺泡上皮增生可能性大;
病灶22:左下叶胸膜下微小结节,轮廓较清,也是肿瘤范畴的,但亦为肺泡上皮增生可能,说不上真正意义上的肺癌。
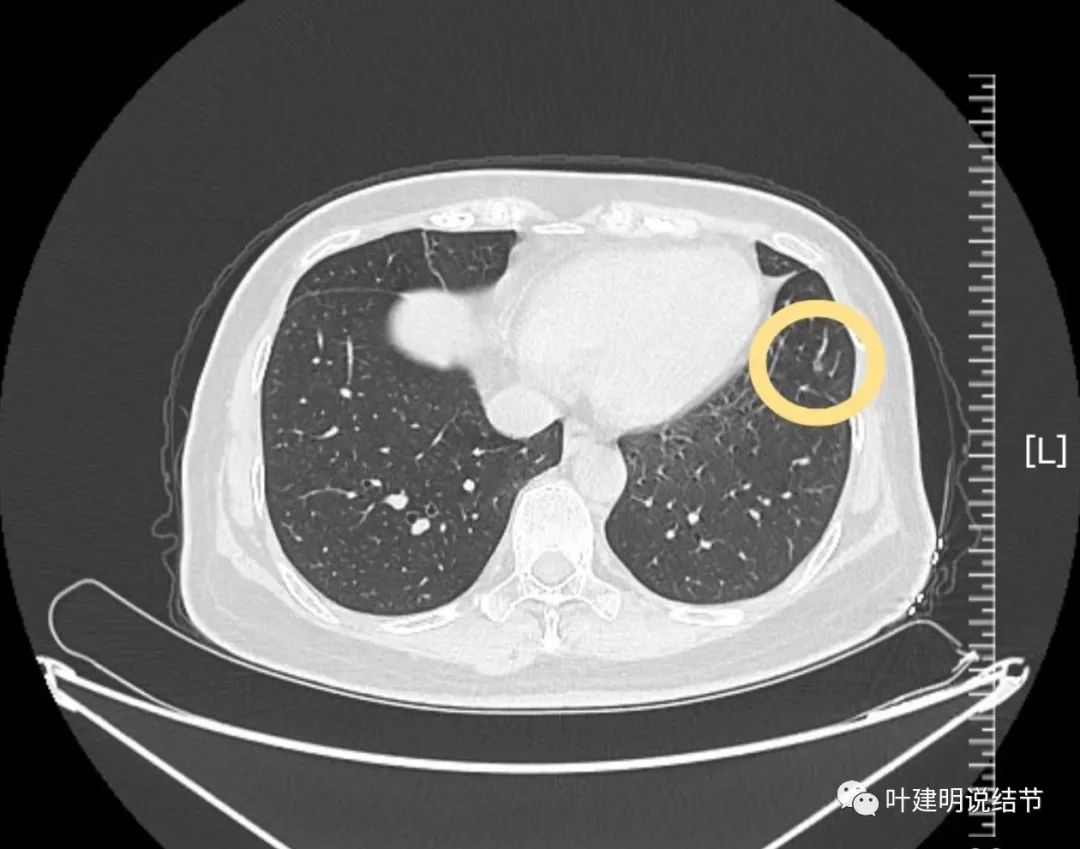
病灶23:左上叶舌段微小磨玻璃结节,密度不是很低,原位癌可能性大。
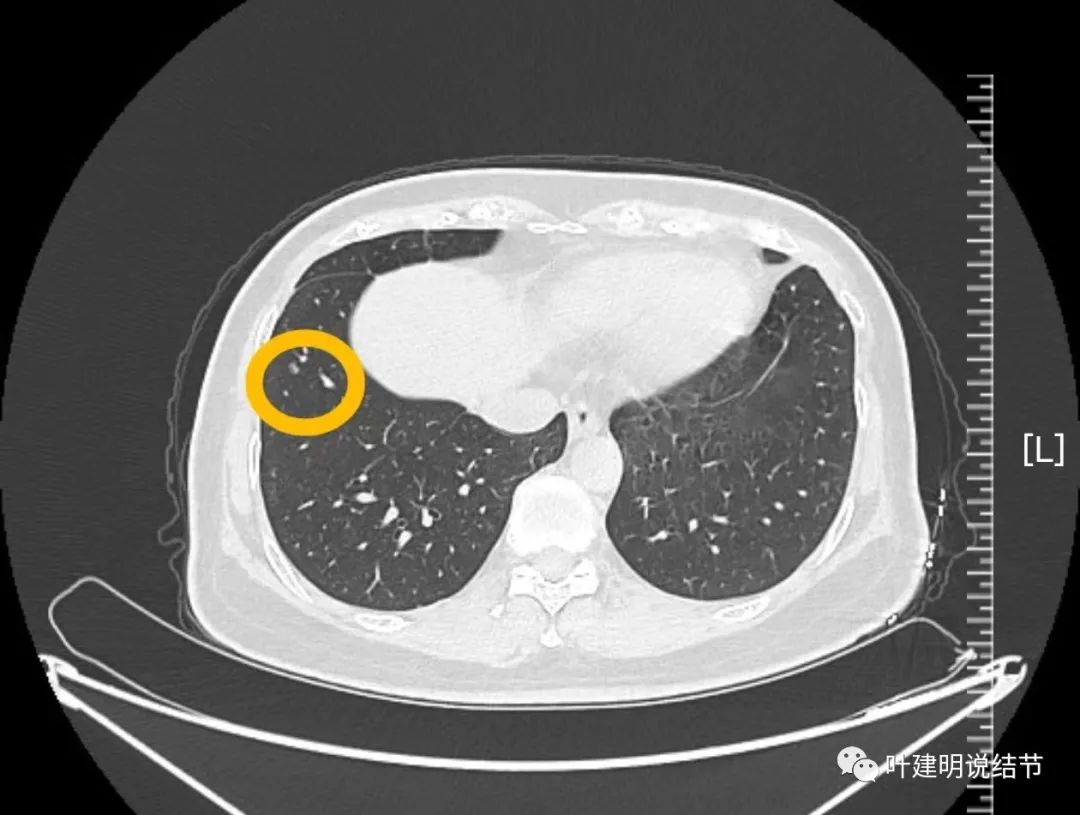
病灶24:右下叶结节,较小,偏长条,密度显得较高,良性的或都原位癌可能性大。
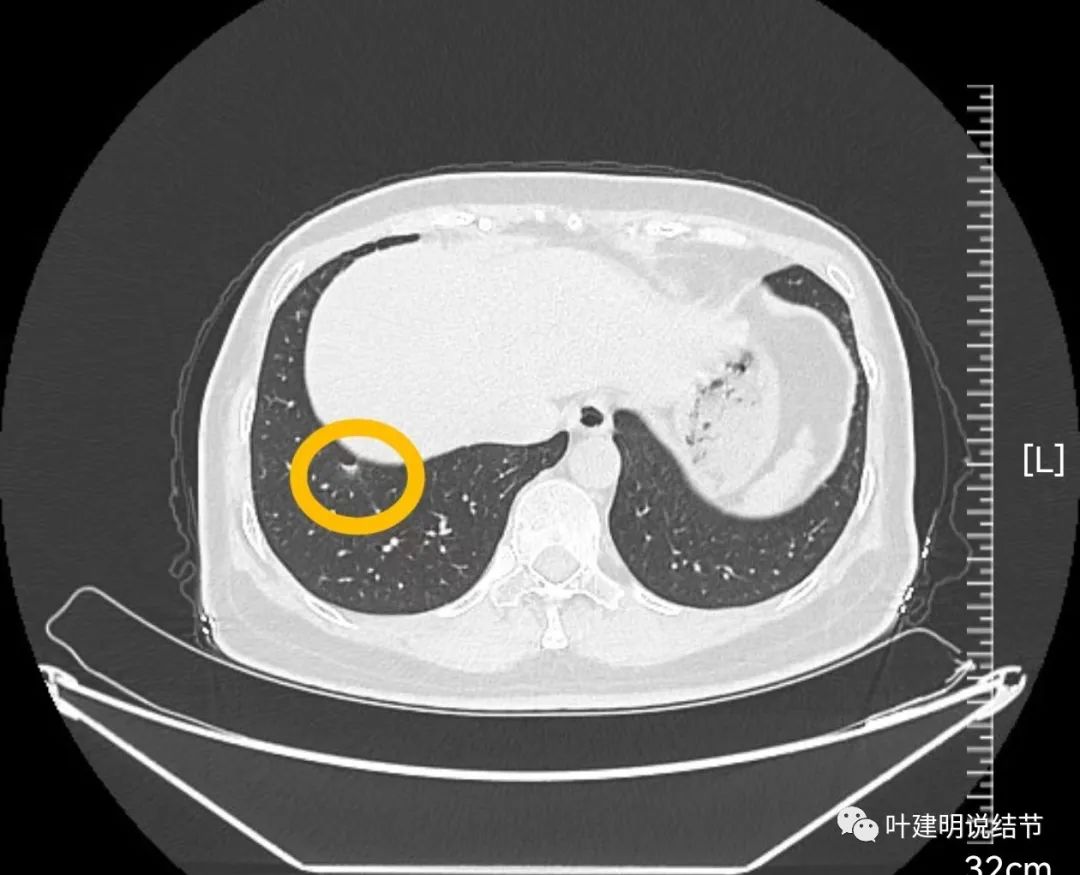
病灶25:右下叶近膈面磨玻璃结节,有实性成分,有月牙铲征,但磨玻璃部分边界欠清,考虑慢性炎伴纤维增生或微浸润性腺癌可能。
再看左上叶切除术后2023年10月复查的情况:(由于小的结节没明显变化,不再一一展示,只看较明显的两处):

左下叶有一磨玻璃结节,轮廓较清,密度较淡,有微小血管穿行。应该对应于原来左下的淡而边界清的结节,考虑原位癌或微浸润性腺癌那处(病灶20)。
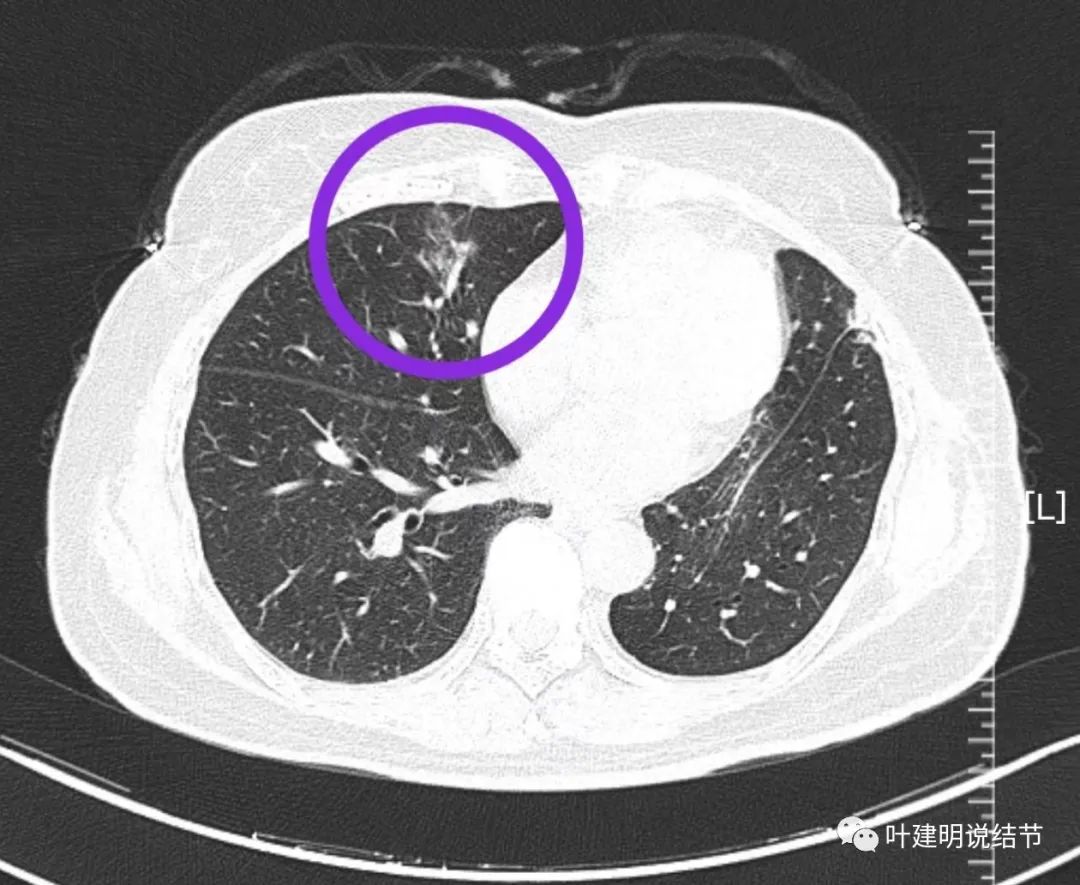
右中叶原考虑浸润性腺癌的病灶仍在。较术前密度有所降低。
为什么肿瘤有所好转?因为左侧主病灶检测有EGFR突变,而多原发癌与EGFR突变具有相关性,所以其他病灶也可能存在突变,口服TKI对其他病灶会产生影响。
我的回复:
首先我们要明确,所有疾病的治疗都是为了活得更长,可能的情况下活得质量更好,而不是针对“病灶存在体内”这件事本身的斗争。如果病灶仍在,但不影响生存,就可以考虑与其共存,而不一定要除之而后快,尤其是可能降低生活质量时。其次,对于考虑没有转移的次要原发病灶,除了手术,还有消融或立体定向放疗等其他局部治疗手段,手术并非是唯一的措施,尤其是当长期的预后可能不如意,而次病灶的存在并不对机体的总生存产生影响时。第三,此例左侧的肿瘤恶性程度高,高危亚型占比达40%,而且存在N1的多组淋巴结转移,并有EGFR突变,是需要术后辅助靶向治疗的,况且已经在治疗中。在这样的情况下,右侧混合磨玻璃病灶的存在,考虑浸润性腺癌贴壁为主型,并不影响或加重左侧高恶性程度对机体会造成的生存危胁。第四、即使TKI治疗后全身情况控制良好,没有远处转移,服药到3年仍无转移,而右侧病灶再进展,仍可到时候考虑施予针对右侧病灶的干预处理,包括手术或消融或SBRT。那样也不影响总体预后。或者在服用TKI过程中,右侧病灶进展再来考虑处理同样是可以的。第五,从影像来看,此次复查的右侧病灶是较刚开始时有所变淡好转的,说明TKI治疗对它也是有效的。第六,医生不能在多原发癌主病灶切了没转移有EGFR突变,次病灶是磨玻璃结节考虑原位癌或微浸润性腺癌时,没必要情况下建议患者TKI治疗;而又在主病灶切了有转移并有EGFR突变、次病灶风险较小时又建议次病灶再手术。哪能正反都是你有理?第七、我之前也碰到过两肺广泛磨玻璃微小结节,开始考虑是多原发癌,后来随访发现都变实,其实是主病灶转移的病例,所以你的两肺有太多微小磨玻璃结节,其实仍有可能是多原发与转移并存的可能性的。总体建议:1、建议先按疗程靶向治疗,期间若右侧病灶进展考虑消融或SBRT局部控制;2、辅助靶向治疗完成后再进展时可考虑手术或消融或SBRT处理右侧病灶;3、右侧病灶不断好转或甚至消失,也可只随访不处理;亦可近期针对右侧病灶消融或SBRT。但暂时不建议再手术。意见供参考!
感悟:
多原发肺癌在临床上越来越常见,如何进行临床决策真的非常值得大家去思考。今年的浙江省胸外科学术年会,我也打算有机会的话要去讲讲这个问题,希望将自己的想法与考虑与更多同道探讨,并引起大家的重视。任何追求消灭病灶的思维在多原发癌盛行的今天或许都将会被证明不是最优的,一如既往我多次反对“一网打尽”,并一直主张“抓大放小”一样。之所以能检出多处,就是说明体质本身有问题,容易长肺结节,容易长磨玻璃肺癌,过大的创伤、过多过早的局部干预,显然没有办法改变机体内环境的问题,终将不是最优解。当然主病灶已经有风险,则必不能无限期的随访的。另外要重视的就是像今天这种,多原发癌,有的已经是局部晚期,其他的是早期,早期的病灶要不要干预切除,显然也是意见会不一致,但站在“活得更长”这一终极目标上来看问题,或许就能给我们豁然开朗的感觉。


