如何在ICU中使用颅脑超声
时间:2024-05-30 13:02:12 热度:37.1℃ 作者:网络
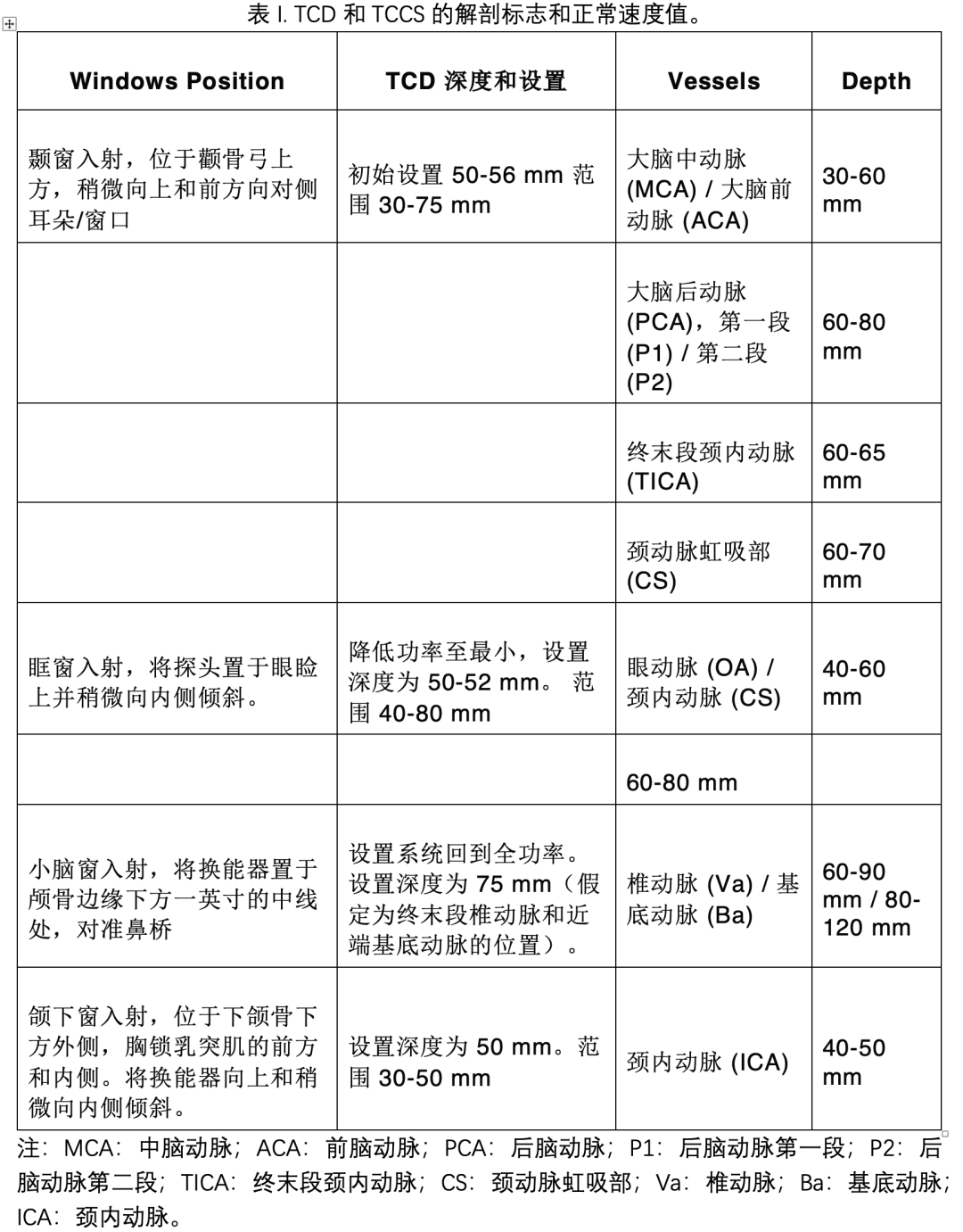
颅脑超声是重症医生和急诊医生的一种正在发展的重症工具,在急性颅脑疾病的诊断(例如脑血管疾病的评估)以及急性临床环境和重症监护中的无创颅内压测量中发挥着重要作用。监护病房(ICU)传统应用经颅多普勒(TCD)通过评估主要脑动脉的血流速度,可以评估和跟踪脑血管痉挛、脑灌注压、脑自动调节和颅内高压。传统上仅限于神经超声实验室设置的 TCD 的使用在过去几年中随着 B 型超声和经颅彩色多普勒超声(TCCS)的引入而得到扩展,这不仅在神经危重患者中,而且在普通ICU和急诊室患者中评估脑解剖结构打开了一扇新的窗户。在这里,我们报告了一个简短的回顾,旨在更新和描述 TCD/TCCS 在神经重症监护中的主要应用和使用。
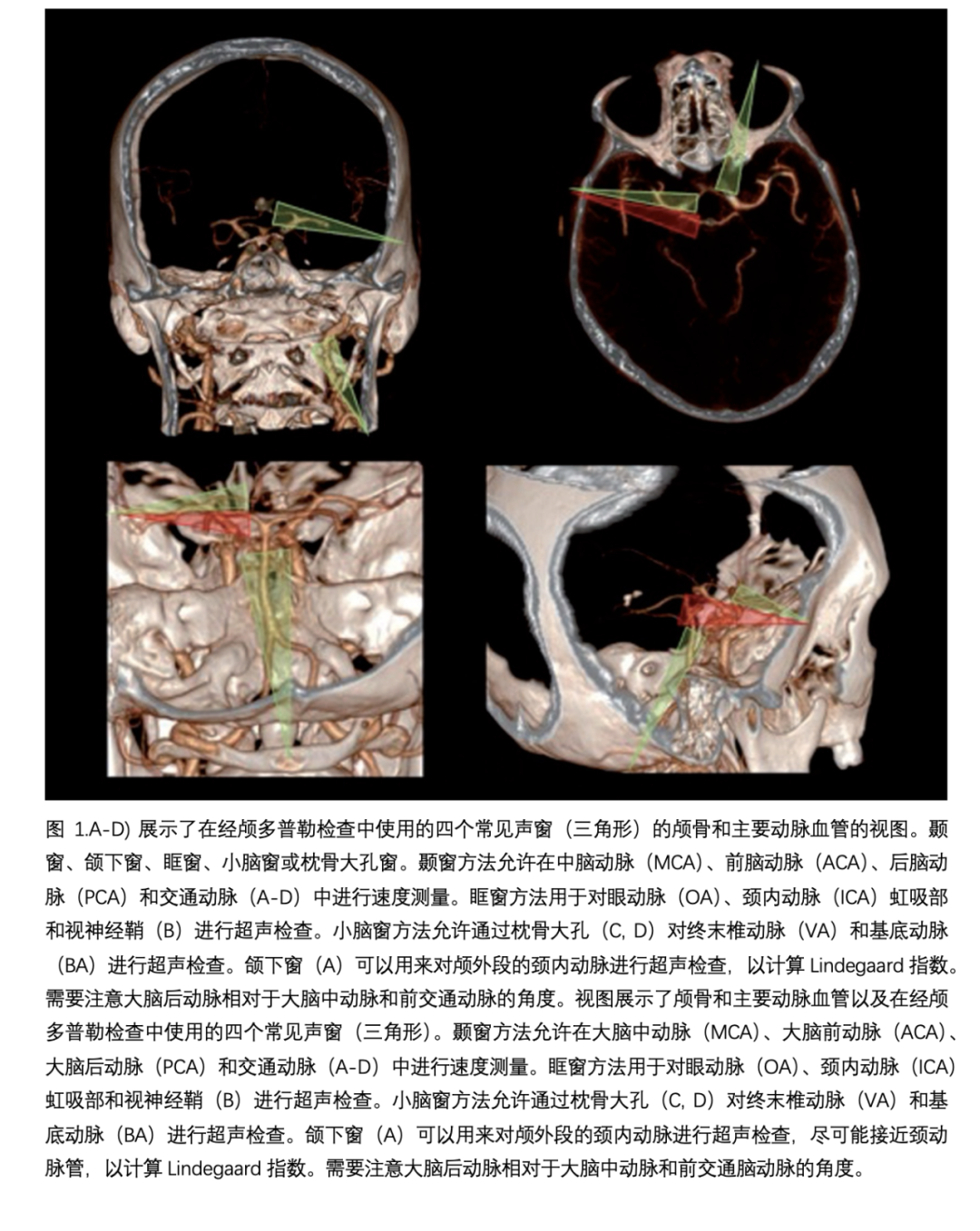
1942年,奥地利的Karl Theodor Dussik首次将超声用于评估大脑,他在1942年发表了他的技术,称之为“大脑超声摄影”。然而,1952年,Guttner等人指出,由于颅骨结构对超声波的吸收和反射,传输方法毫无价值。在随后的几年里,经颅超声在一定程度上被放弃,直到1970年代末,当时使用二维B模式成像来通过囟门可视化儿童脑实质。1982年,Aaslid开发了经颅多普勒(TCD)超声用于评估脑血流动力学,高分辨率超声系统和高性能扇形探头为成人的经颅检查开辟了新的视角。尽管在经颅彩色多普勒超声期间存在技术困难,但在过去的二十年中,经颅彩色多普勒超声在诊断颅内占位性病变和评估颅内压力、颅内出血、脑积水、中线移位以及急性和慢性临床环境中的脑血管疾病方面发挥了重要作用。经颅彩色多普勒超声不仅允许可视化脑实质结构,而且通过彩色多普勒模式还允许直接识别血管的走向和脉冲多普勒角度校正,从而在超声波照射角度大于30°时更精确地估计流速。
颅内高压
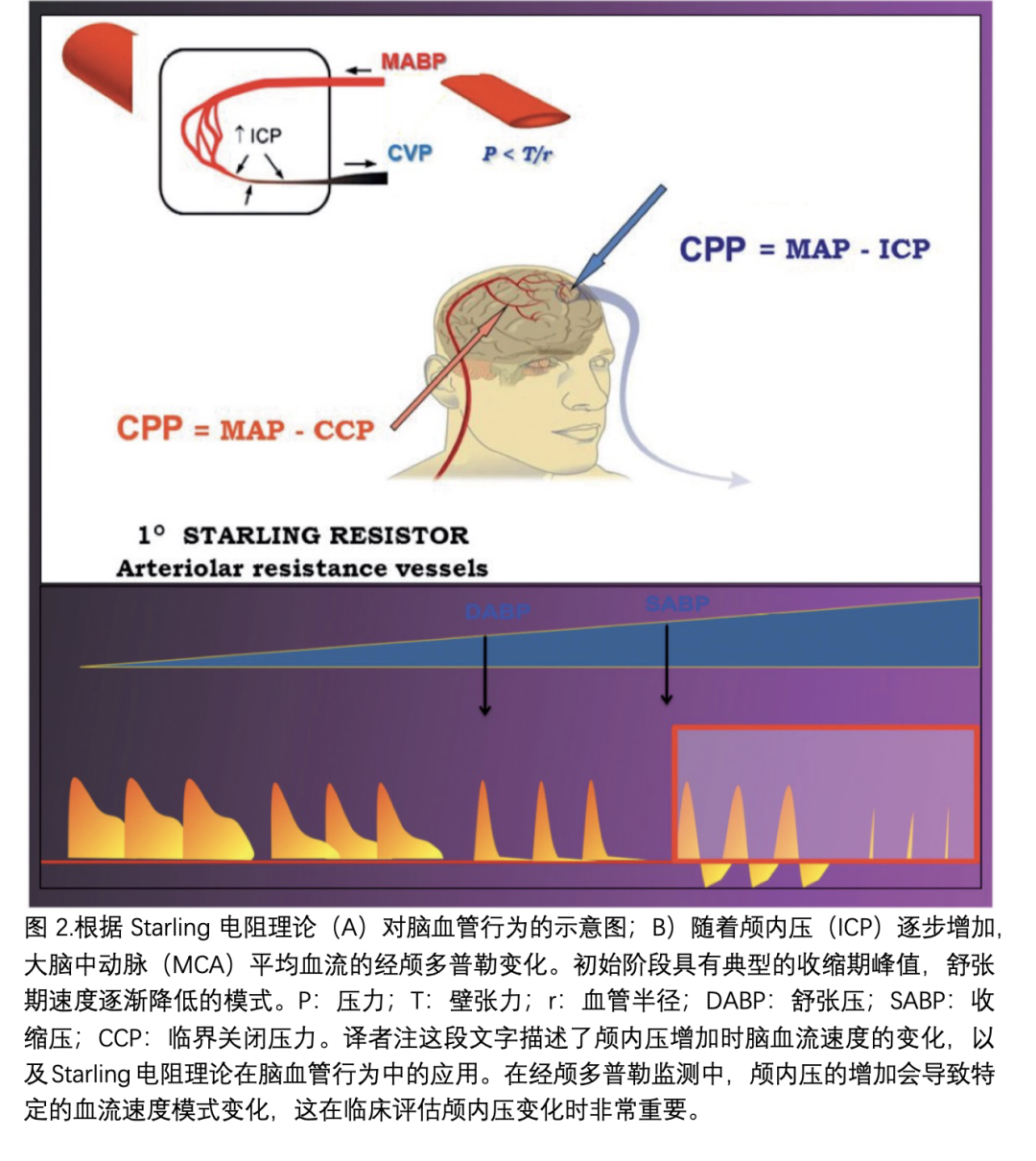
颅内高压(IHT)和降低的脑灌注压在许多种急性脑损伤中都是众所周知的可怕并发症。脑超声可以提供有关颅内压力(ICP)和脑灌注压(CPP)的宝贵信息,特别是当基于不同超声的技术被整合在一起时。已经研究了几种基于超声的评估ICP的技术:经颅多普勒超声(TCD)或经颅彩色多普勒(TCCS)以及分析大脑中动脉(MCA)和直窦(SSV)流速波形变化;测量视神经鞘直径(ONSD);评估中线移位(MLS)。
流速波形变化分析
颅内压(ICP)的变化会影响主要脑血管中血流速度。由于大脑中动脉(MCA)作为大脑的生物压力传感器,其顺应性和跨壁压力是影响血流速度(FV)的主要变量。被颅骨包围的脑实质内的脑动脉表现为Starling电阻特性,因此当颅内压升高时,通常可以观察到舒张期脑血流速度(舒张期FV)下降、波形峰值化以及脉动指数(PI)增加(见图2)。Gosling PI:收缩期FV - 舒张期FV / 平均FV,基于经颅多普勒(TCD)波形变化时颅内血流动力学的改变而得出的公式,不同作者已经测试了PI在评估ICP方面的可靠性,尽管其绝对准确性似乎较差,且在区分临界截止值方面的能力不够可靠(见表II)。
已经提出了不同的公式和数学方法来估算ICP和脑灌注压(CPP)。Aaslid等人首次提出了一种基于频谱脉动指数((SPI)和动脉血压(ABP)的第一次谐波分量的CPP估算公式,该公式对CPP变化非常敏感,但准确性有限。几年后,Czosnyka等人提出并验证了一种新的与PI无关的CPP估算公式——因此也用于估算ICP——与CPP估算的金标准相比,其准确性很好,尽管对于ICP来说还不够精确。最近的一项研究(IMPRESIT)为上述公式的临床应用提供了不同的观点,其中公式在排除脑内出血(ICH)方面的高阴性预测值最近得到了加强:在所有收集的病例中,估算为具有低非侵入性ICP(nICP)的患者确实实行侵入性(测量)ICP的比例较低。文献中描述了更复杂和更优雅的方法,但是这些方法目前仅限于研究使用,因为它们对于日常临床应用来说仍然过于复杂(见表II)
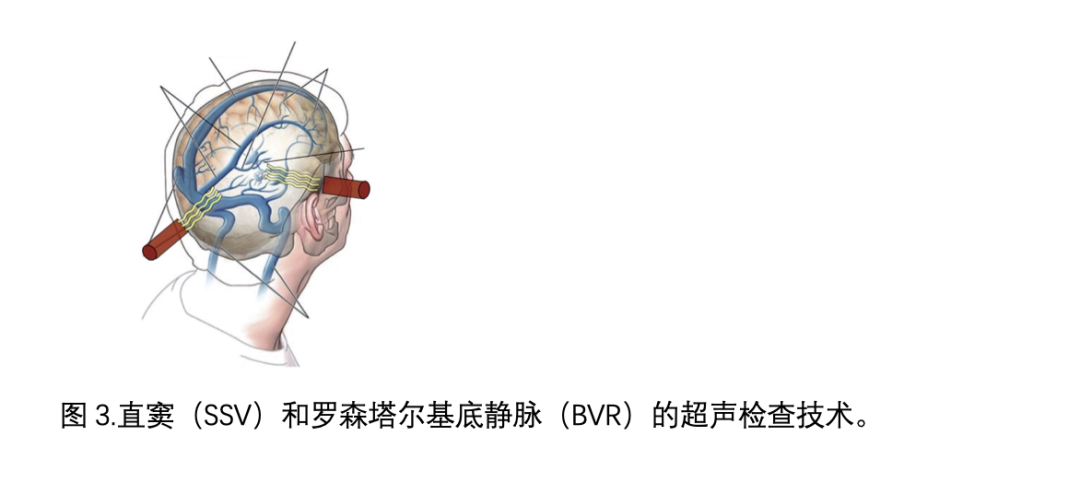
静脉经颅多普勒(Venous TCD)在诊断和随访脑静脉血栓形成、中风和头部外伤的结果中找到了应用。直窦的识别是基于将探头至于枕部向上并朝大脑中线方向定位,信号方向朝向探头(译者理解为声波反射),其入射深度为50-80毫米。第一次系统性的经颅颞窗入射检查罗森塔尔基底静脉(BVR)是通过TCD进行的,该血管可以在PCA(后交通动脉)的P2段附近被识别。TCD的检测率从78%到100%不等(见图3)。
对罗森塔尔基底静脉(BVR)和直窦静脉(SSV)进行的连续静脉经颅多普勒(TCD)研究探讨了颅内压(ICP)与由静脉血流速度 (maximal BFV - minimal BFV)/mean BFV)(最大前向血流速度 - 最小前向血流速度)/ 平均前向血流速度(gPI)衍生出的关系;结果观察到平均颅内压与罗森塔尔基底静脉中的最大静脉前向血流速度之间存在线性关系(r=0.645; P=0.002),以及在直窦中也观察到了这种关系(r=0.928; P=0.0003)。该技术的一个局限性是,罗森塔尔基底静脉的入射只能在88%的患者中实现,而直窦的入射只能在72%的患者中实现。
视神经鞘(ONSD)
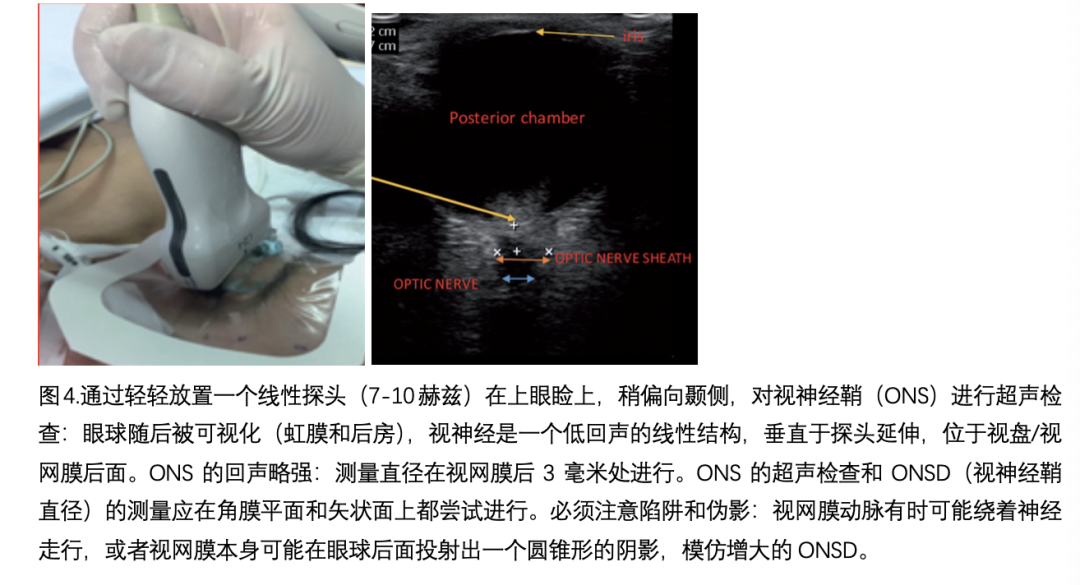
包裹视神经的鞘膜直接与硬脑膜和含有脑脊液(CSF)的蛛网膜下腔相连,由于视神经鞘(ONS)是可扩张的,因此CSF压力变化特别影响位于眼球后约3毫米处的前部、视神经后部隔间的ONSD(视神经鞘直径)体积(见图4)。每当颅内压(ICP)升高时,神经的蛛网膜下腔也会受到影响,视神经鞘因此被拉伸,导致视神经鞘直径增大。文献描述了视神经周围CSF压力和ICP之间的线性关系;实际上,ONSD几乎直接随着ICP的增加而增加,如在渗透治疗期间或CO2变化后。基于超声(US)的ONSD测量被用来以二元模式评估颅内高压,为此目的文献提供了许多研究,其中ONSD与黄金标准ICP监测进行了比较,以找到截断值和准确性。通过ONSD评估的正常ICP(ICP≤20 mmHg)的报告截断值范围从4.8到6.3毫米。由Robba等人进行的一项包括275名患者的最新荟萃分析强调了ONSD在检测颅内高压(ICH)方面的良好的诊断准确性,尽管在分析的研究和使用的截断值中存在异质性;作者建议在紧急情况下以及在无法或不宜进行侵入性监测的情况下使用这种诊断测试,并呼吁进行更多研究,旨在为按年龄、性别和状况分类的不同亚组确定一个明确的截断诊断值标准。
脑中线移位(MLS)
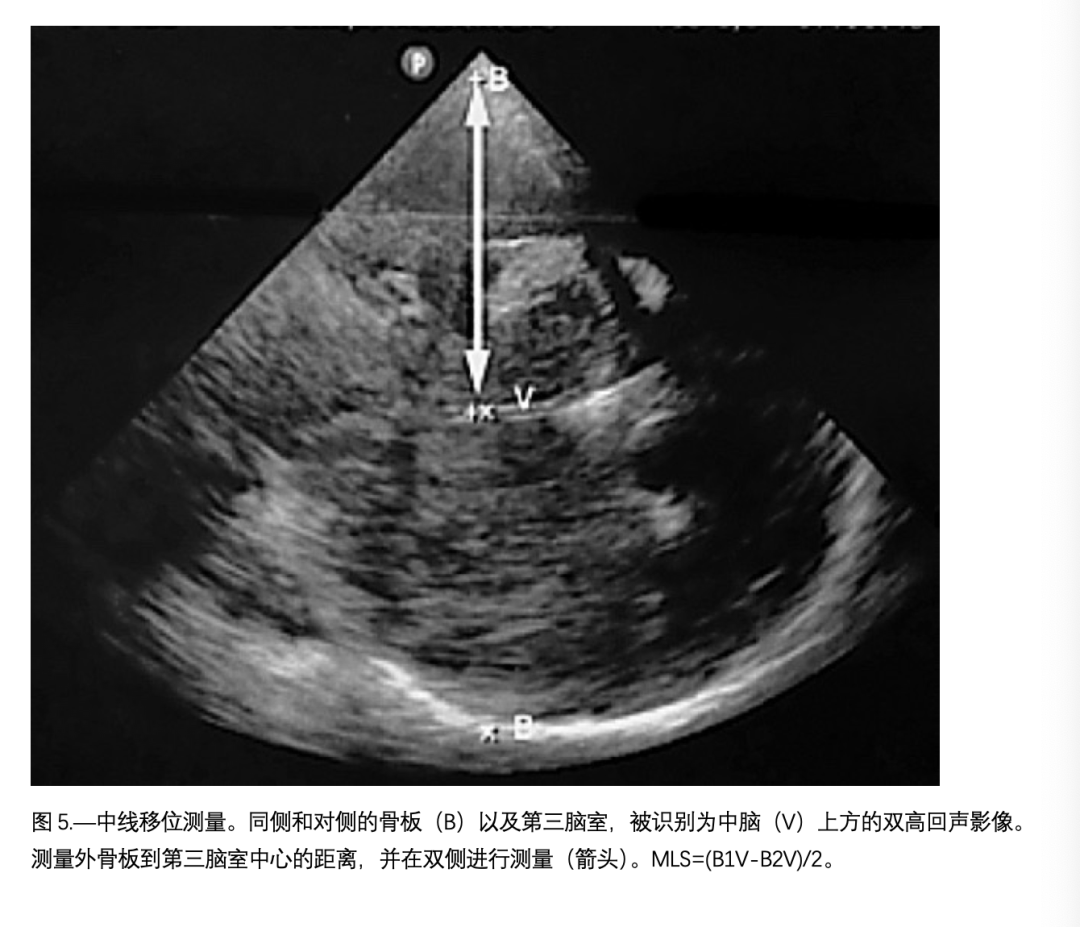
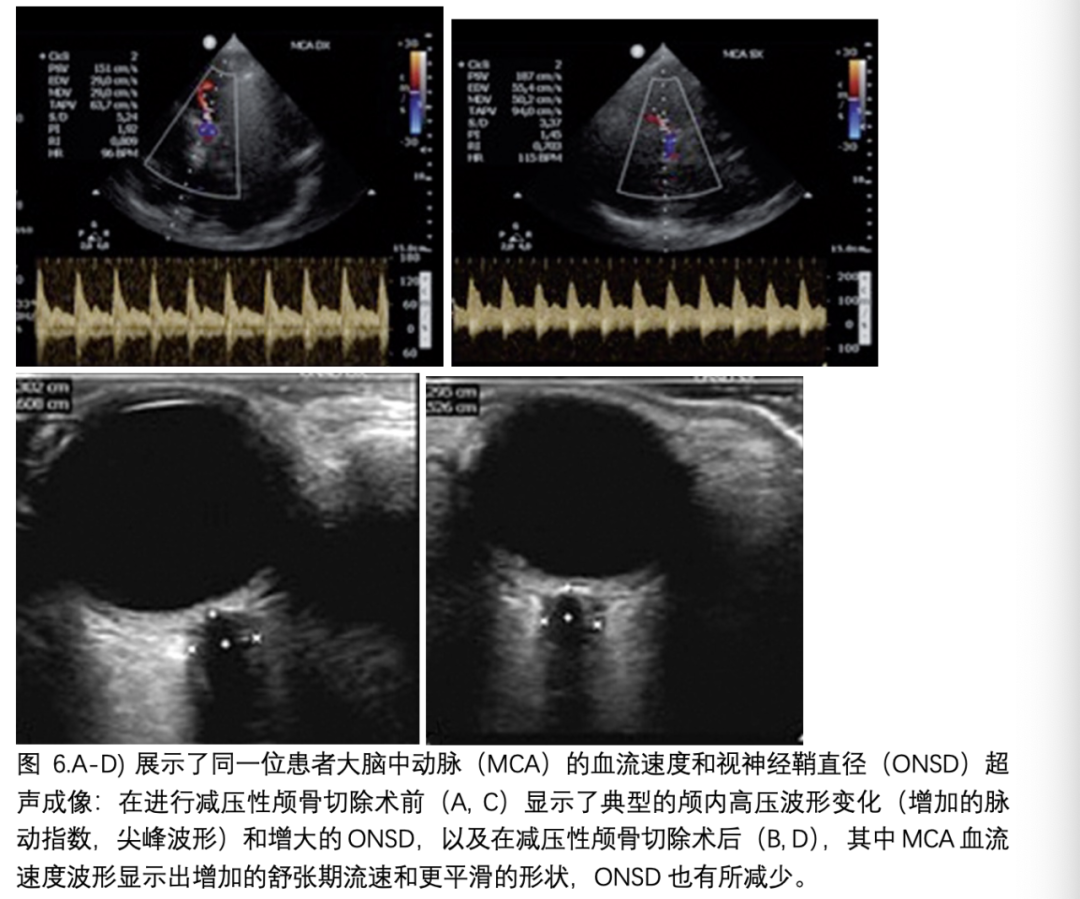
脑中线移位(MLS)是许多急性脑损伤的危及生命的并发症,需要迅速诊断和治疗。当在头部CT中超过0.5厘米时,MLS被认为是显著的,并预示着不良的神经学预后。由于大脑超声允许第三脑室的可视化,这可以被认为是超声解剖中中线结构的参考点。与金标准测量相比,US-MLS(超声测量的中线移位)与CT-MLS(CT测量的中线移位)呈正相关,并且有轻微低估测量值的趋势(见图5)。基于超声的技术用于估计颅内压(nICP)最近在几个临床环境中进行了研究。Cardim等人在一组心脏骤停后缺氧性脑损伤患者的队列中,使用ONSD(视神经鞘直径)和基于Czosnyka公式的nICPFVd(颅内压流量速度)计算非侵入性颅内压(nICP),取得了良好的结果(ONSD和nICPFVd:接受者操作曲线下面积(AUC)分别为0.96 [95% CI: 0.90-1.00]和0.91 [95% CI: 0.83-1.00])。最近获得极大兴趣的另一个领域是使用脑超声快速评估急诊室中的颅内压。特别是在重大创伤受害者中,脑损伤的评估传统上是指头部CT,以至于在对腹部出血的创伤重点超声评估(FAST)阳性的昏迷患者中,任何针对脑部的评估和策略都被推迟,直到紧急手术完成。将脑超声引入FAST常规中,可以通过结合TCCS(经颅彩色多普勒超声)、ONSD和MLS的应用,提供有关ICH(颅内出血)存在的一些信息,而且在某些情况下,它还可以允许可视化硬膜下或硬膜外血肿和挫伤。这种方法可以促进更以脑部为导向的医疗方法,并且,也许可以和普通外科医生和神经外科医生一起进行MDT干预。图6显示了综合应用ONSD-流速分析评估ICH的方法。
动脉瘤性蛛网膜下腔出血患者TCD和TCCS的血管痉挛
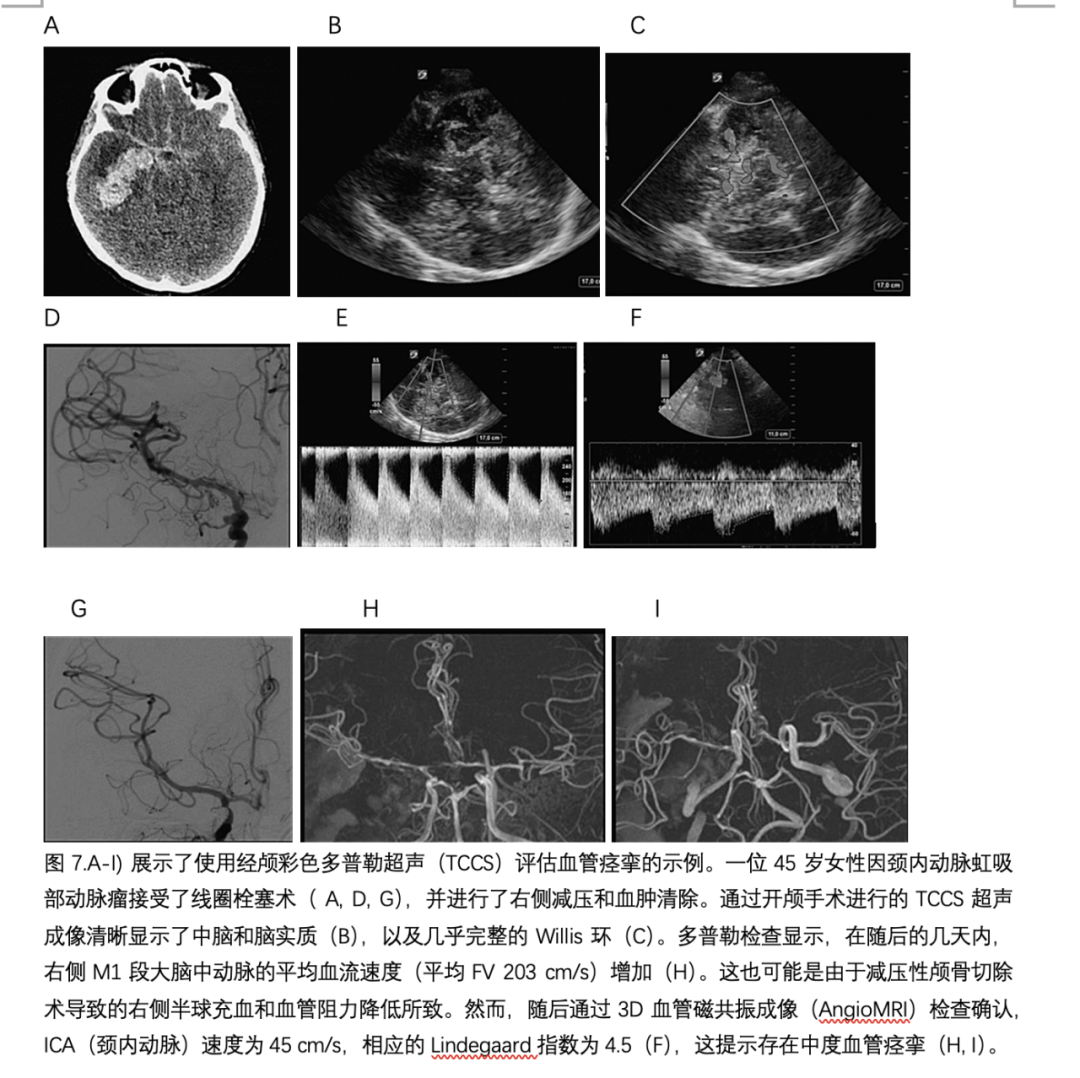
尽管动脉瘤性蛛网膜下腔出血(aSAH)只占所有中风的3%,但它仍然是最具破坏性的急性脑部事件之一,年发病率在每10万人中有7.2到11.3例之间。血管造影性血管痉挛和迟发性脑缺血是aSAH患者最严重的后果。TCD(经颅多普勒超声)和TCCS(经颅彩色多普勒超声)都是评估蛛网膜下腔出血(SAH)后急性期血管痉挛的成熟方法。TCD超声技术在评估血管痉挛方面的敏感性和特异性因分析的颅内动脉和不同的诊断标准而有很大差异;然而,自其诞生以来,TCD超声与DSA(数字减影血管造影)相比,在大脑中动脉(MCA)的M1段的可靠性最大。使用TCD评估血管痉挛时的诊断困境是速度阈值的可靠性;实际上,提高的截止值(平均前向血流速度Vmean ≥200 cm/sec)可为MCA带来约98%的特异性,但敏感性会受到负面影响(27%),因此会产生相当数量的假阴性结果。文献已经广泛研究了这个主题,将TCD速度与血管痉挛的金标准检查,即血管造影进行比较,Vmean ≥120 cm/sec的阈值似乎允许在敏感性(88%)和特异性(72%)之间获得最佳组合。然而,增加的速度不仅可以在脑血管痉挛中检测到,还可以在脑过度灌注或高血流状态下检测到:Lindegaard指数(Lindx),(MCA/内颈动脉(ICA)的MCA前向血流速度与ICA前向血流速度的比率)通常用于鉴别诊断,可能是一个有用的工具,使用TCD超声,特别是在血液前向血流速度适度增加的患者中,可以区分血管痉挛和脑过度灌注(见图7)。
主要静脉血管的血流速度(blood FV)可能反映了脑血流量(CBF),SAH(蛛网膜下腔出血)和血管痉挛患者在罗森塔尔基底静脉(Rosenthal)的血流速度减少时,临床预后更差。TCCS(经颅彩色多普勒超声)的出现使得能够可视化脑静脉血管中的流速。最近,引入了一个新的颅内动静脉指数(AVI),用于评估SAH后血管痉挛(AVI>10表示平均速度,AVI>12表示收缩期速度,表明血管痉挛),与已建立的Lindegaard指数相比,其可靠性略高,并且失败率较低。
大脑自动调节(CA)
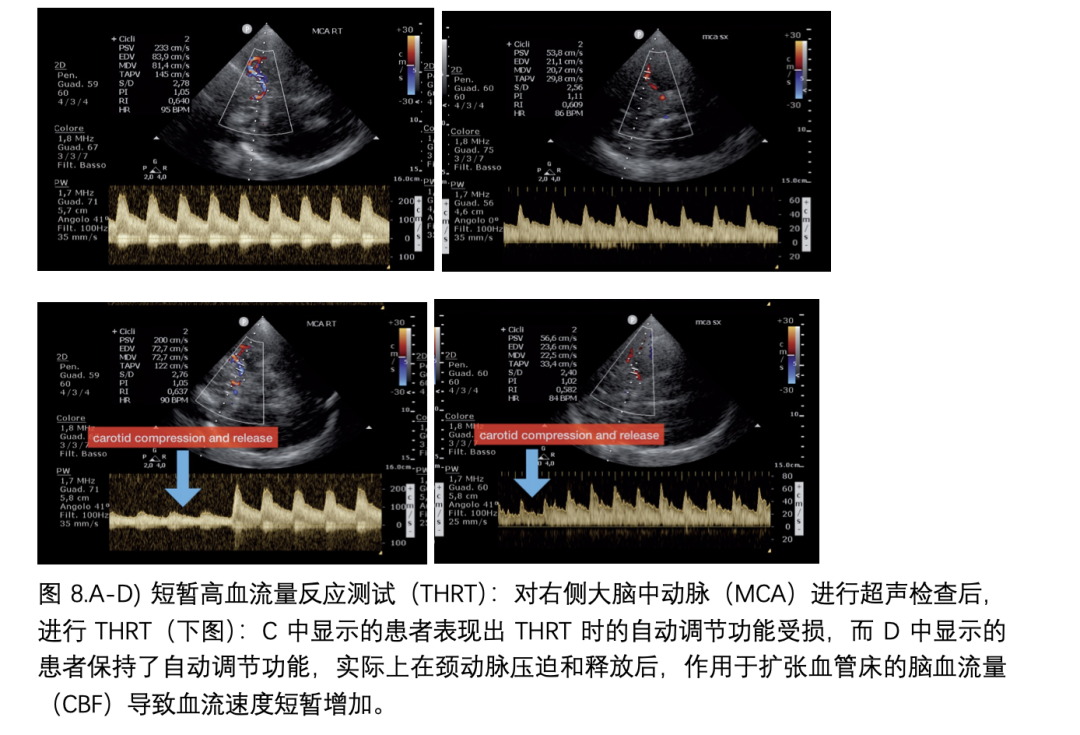
脑血流自身调节(CA)是大脑在脑灌注压(CPP)变化的情况下维持恒定的脑血流量(CBF)的能力。在创伤性脑损伤(TBI)、中风、动脉瘤性蛛网膜下腔出血(aSAH)和颈动脉疾病中观察到CA功能障碍,这与发生缺血和脑水肿的风险增加有关。CA分为血管运动反应型和压力调节型两类,血管运动反应型是指脑循环对动脉二氧化碳分压(PaCO2)和动脉氧分压(PaO2)变化的反应,而压力调节型则在50至150毫米汞柱的平均压力范围内,保护CBF不受潜在CPP变化的影响。压力调节可以进一步细分为动态调节和静态自身调节,动态调节涉及血管张力对动脉压力快速变化或其脉动性质的快速适应性反应,而静态自身调节则涉及对平均动脉压、即平均动脉压(MAP)的缓慢变化的快速反应。CA可以通过不同的技术进行测试或监测,这些技术允许不同的空间与时间分辨率。TCD(经颅多普勒超声)在空间与时间的坐标轴上处于中间位置;通过应用不同的技术,它既可以测试CA也可以监测CA。TCD可以测试CA的动态和静态组分。评估动态CA的一个知名方法是‘袖带试验’。在这项测试中,大腿袖带被放置在每条大腿上,并在收缩期动脉压以上20到50毫米汞柱的范围内加压2-3分钟,然后迅速释放,导致短暂的血压下降。动态调节率(dROR),其正常值为20%,随后根据脑血流阻力(大脑中动脉中平均前向血流速度/平均动脉压MAP)的变化率与血压下降计算得出,基本上它表明了脑血流速度在低血压刺激后多快恢复到起始水平。然而,对危重病人进行全身动脉压操作可能导致的相关并发症,限制了这项技术的应用。短暂高血流反应测试(THRT)是另一种评估动态脑血流自身调节的有效测试。这项测试基于在短暂外部压迫颈总动脉后,小动脉发生的补偿性扩张。为了保持CBF(脑血流量),完好的自身调节对CPP(脑灌注压)的暂时减少作出反应,通过扩张血管,因此在解除颈动脉压迫后,可以观察到大脑中动脉血流速度的短暂增加。短暂高血流反应比率(THRR)可以计算为高血流相位的收缩期血流速度与基本收缩期血流速度之比。THRR(见图8)是一个可靠的定性自身调节指标,然而,在急性脑损伤患者中进行颈动脉压迫,随之而来的尽管是短暂的CBF减少,并不总是可取或安全的,因此THRT的执行应始终仔细评估。关于脑血流自身调节功能的动态和连续监测,‘平均流速指数’(Mx指数)是评估CA(脑血流自身调节)最常用的方法;Mx描述了CPP(脑灌注压)和TCD(经颅多普勒超声)检测到的大脑中动脉(MCA)的平均血流速度之间的相关性(系数):正相关意味着血流依赖于压力,表明自身调节功能受损,而当自身调节功能保持时,观察到负相关。
静态自身调节指的是在小范围动脉压变化上的自身调节平台的评估。使用经颅多普勒超声(TCD),在正常生理条件下测量大脑中动脉(MCA)的前向血流速度(FV),然后在通过使用高血压药物诱导平均动脉压增加20-30毫米汞柱并达到稳定状态后重复测量。静态自身调节指数被计算为脑血管阻力的百分比变化除以平均动脉压的百分比变化(计算为MAP/ FV)。如果自身调节功能保持完好,FV的变化应该是可以忽略不计的,该指数的值应该是1。自身调节指数的值小于0.4表明自身调节功能受损。
用于评估大脑解剖结构的超声成像
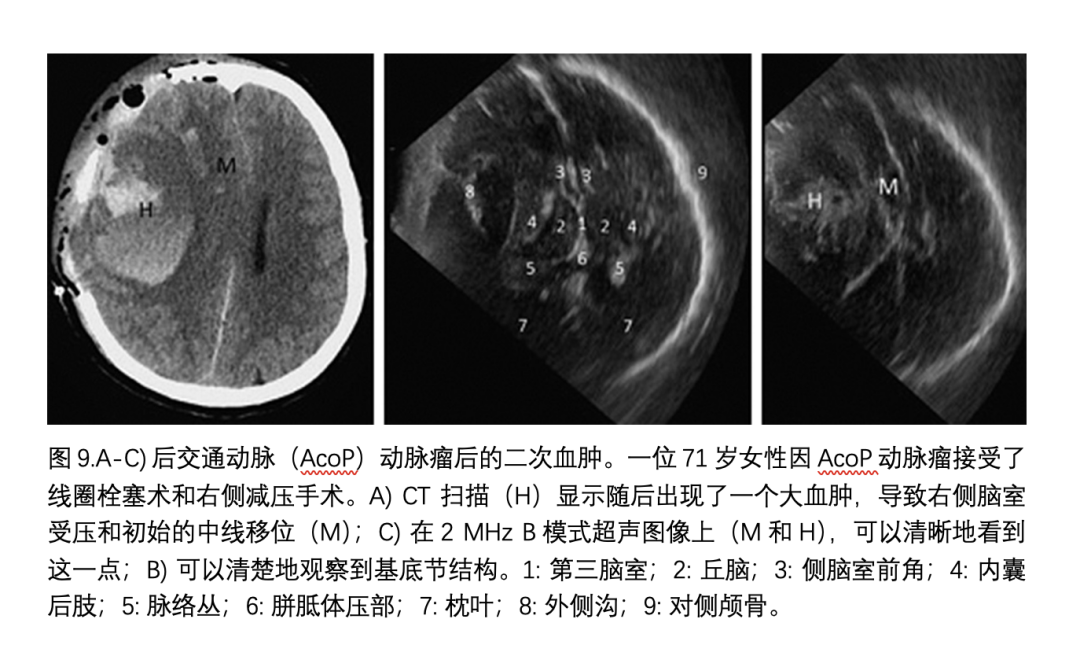
TCCS(经颅彩色多普勒超声)具有成本低、快速、可重复以及易于在床边使用的优势。TCCS的主要限制在于它依赖于足够好的时间声窗,而这只能在82-95%的患者中存在。相反,那些有颅骨缺损的患者,比如那些接受过减压性开颅手术的患者,TCCS可以非常准确地评估脑实质(见图9)。最近一项研究的结果显示,在那些接受过减压性开颅手术的患者中,TCCS在评估高密度局灶性病变、中线结构移位、脑室系统尺寸以及可视化脑室监测导管位置方面,与CT扫描一样有效。然而,TCCS不能评估缺血性病变,并且在急性期后定位出血性肿块方面与CT的一致性较差。最近,另一项研究表明,使用相同的技术也可以评估第四脑室,并且TCCS与CT之间有很好的相关性,内相关系数为0.954。在最近的一份病例报告中,床边TCCS能够可视化颅骨切除术后患者脑室炎中的高回声性赘生物,评估脑并发症的进展及其随时间的演变,以及有效监测脑室内抗生素治疗的EVD(脑室引流管)尖端位置。
最终,TCCS(经颅彩色多普勒超声)也显示出与脑部CT扫描在测量脑中线移位(MLS)和第三脑室宽度方面有很好的相关性,并且在预测急性脑损伤患者中未受压缩的围中脑池和存在侧裂裂隙方面表现出色。
经颅多普勒脑循环停止与脑死亡
脑死亡的确定是一种临床诊断,尽管在某些情况下需要辅助性测试,并且在一些国家是强制性的。经颅多普勒超声(TCD)可以用作确诊测试,因为它能证明脑循环停止(CCA),这包括有特征性的流速模式,包括振荡流代表舒张期血流的反向和收缩期尖峰代表净向前流动的缺失。最近的一项荟萃分析表明,TCD对于脑死亡的确认具有高度的准确性,敏感性和特异性分别为90%和98%。尽管医学委员会已经推荐TCD作为可以支持并缩短满足脑死亡诊断标准等待时间的方法之一,但它评估的是CCA而不是脑干功能,这一最后的局限性需要被考虑。最后,通过颈部彩色多普勒超声(CCD)对颅外颈内动脉(ICA)和椎动脉(VA)进行经颈超声检查,可以检测到完全的CCA。尽管CCD尚未被视为有效的辅助测试,但最近的一项研究表明,与标准辅助测试相比,CCD在检测CCA方面的敏感性为78%(96/123名患者),在TCD骨窗不足的患者中将TCD的敏感性提高了18%。
结论
经颅多普勒超声(TCD)/经颅彩色多普勒超声(TCCS)的非侵入性质使得这种技术容易在多种临床环境中在床边应用,允许对解剖结构和脑血管功能进行评估。尽管这项技术具有很高的潜力,但在日常临床实践中的使用仍然不足,其应用还需要进一步的验证。
关键点
- 脑超声允许通过不同技术间接评估颅内压(ICP):流速波形分析、视神经鞘直径、中线移位评估。
- 将基于超声的技术用于估计创伤重点超声评估(Focused Assessment Sonography for Trauma, FAST)中的颅内压非常有前景。
- 血管造影性血管痉挛和迟发性脑缺血是动脉瘤性蛛网膜下腔出血(aSAH)患者最严重的后果:与数字减影血管造影(DSA)相比,TCD超声在检测血管痉挛方面在大脑中动脉(MCA)的M1段的可靠性最大。
- 脑血流自身调节(CA)是大脑在脑灌注压(CPP)变化时保持恒定的脑血流量(CBF)的能力:TCD允许评估CA的静态和动态组分:短暂高血流反应测试(THRT)、袖带试验和Mx指数允许评估CA的动态组分;静态组分通过评估自身调节指数来研究。
- 经颅多普勒超声(TCD)/经颅彩色多普勒超声(TCCS)可以用作脑死亡评估的确诊测试:振荡性反向血流、收缩期尖峰、无血流是TCD/TCCS显示脑循环停止的典型模式。