探讨子宫肌瘤在妊娠期间的生长模式!
时间:2023-10-31 14:38:04 热度:37.1℃ 作者:网络
子宫肌瘤是育龄期女性最常见的妇科良性肿瘤,发病率为20%~30%。大多数子宫肌瘤在体检中发现,患者无明显临床表现。
对于近期有生育需求且为非不孕症的患者来说,子宫肌瘤大小达到多少需行手术尚无循证医学支持。目前的经验做法是当子宫肌瘤最大径线超过5 cm时,可以考虑手术,理由是子宫肌瘤为雌激素依赖性肿瘤,妊娠期雌激素大量分泌将刺激肌瘤进一步增大;而子宫肌瘤增大将导致不良妊娠事件发生率升高,如肌瘤红色变性、先露异常、产后出血等。
但也有临床研究表明,妊娠期间子宫肌瘤并非持续增长。但是目前已发表的文献报道均针对欧美及非洲的患者,尚无关于亚洲女性相关报道。不同种族的基因差异以及伴随的饮食、生活习惯差异可能影响子宫肌瘤的发生发展,且并非所有的子宫肌瘤均会造成不良产科结局。
随着我国生育年龄的推后,妊娠合并子宫肌瘤的群体人数逐渐增加,若因担忧子宫肌瘤增加不良妊娠结局而盲目放宽孕前手术指征可能会造成手术相关风险发生率增加,如术后月经失调、不孕等。因此,本研究收集了部分产妇妊娠期间子宫肌瘤的体积变化资料并分析其生长模式,以期为有生育需求的子宫肌瘤患者提供科学的备孕治疗。
本研究回顾性分析2019年1月至2022年9月在复旦大学附属妇产科医院产检并分娩的202例妊娠合并子宫肌瘤患者的临床资料,分别在早孕期、中孕期、晚孕期测量子宫肌瘤3条径线,比较不同妊娠阶段子宫肌瘤的体积变化,分析与肌瘤体积变化相关的影响因素;同时统计不良妊娠事件的发生情况并分析与其相关的危险因素。
结 果
一、一般资料
共纳入202例符合标准的患者,一般资料见表1。患者年龄22~42岁,孕前BMI 16.4~29.7 kg/m2,孕次1~6次,产次0~2次。其中54.46%为多发性子宫肌瘤,85.64%位于子宫体,97.03%为肌壁间肌瘤。早孕期肌瘤最大径线最小值为17 mm,最大值为116 mm。

(表1)
二、不同妊娠阶段子宫肌瘤体积变化情况
中孕期子宫肌瘤最大径线为20~143 mm,晚孕期为21~144 mm。与早孕期相比,子宫肌瘤体积在中孕期增加(172.54±281.95)%,在晚孕期增加(117.56±245.92)%。与中孕期相比,子宫肌瘤在晚孕期不再继续增长,反而缩小,体积减少(9.84±62.66)%(表2)。
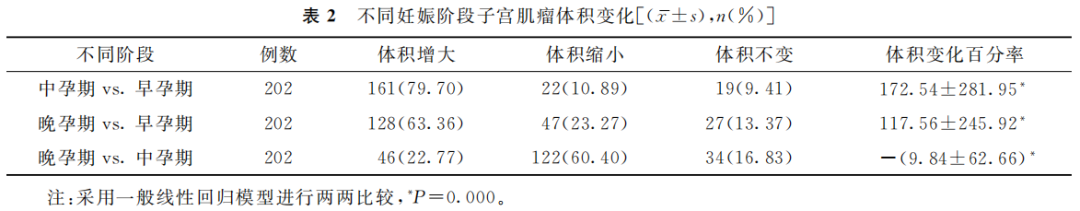
(表2)
三、肌瘤体积变化的相关性分析
Spearman相关性分析结果显示,年龄、孕前BMI、孕次、产次、早孕期肌瘤最大径线、肌瘤数量与肌瘤体积变化均无显著相关性(表3),其中早孕期肌瘤最大径线与中孕期肌瘤体积增大的相关系数是-0.321,但散点图提示二者无明显相关。
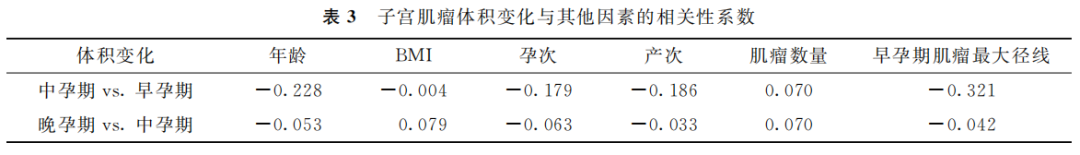
(表3)
四、不良妊娠事件发生情况
202例患者的平均分娩孕周为(39.25±1.11)周,其中103例(50.99%)患者为自然分娩,99例(49.01%)为剖宫产。共有28例(13.86%)子宫肌瘤在妊娠期间发生红色变性,发生时间在早孕期至中孕期,均为肌壁间肌瘤;患者年龄29∼40岁,变性发生前的早孕期肌瘤最大径线21∼106 mm,肌瘤数量1∼5枚,25例为宫体部肌瘤,均行静脉补液保守治疗治愈。3例(1.49%)患者发生产后出血,均为剖宫产,出血的直接原因为宫缩乏力、胎盘粘连;4例(1.98%)患者发生早产,直接原因均为胎膜早破。
Logistic回归分析表明年龄、孕前BMI、早孕期肌瘤最大径线、肌瘤数量对子宫肌瘤红色变性的发生均无显著影响(P>0.05)(表4)。33例患者在剖宫产术中同时剥除子宫肌瘤,9例在产后半年至2年内行腹腔镜下子宫肌瘤剥除术,余160例定期随访中。
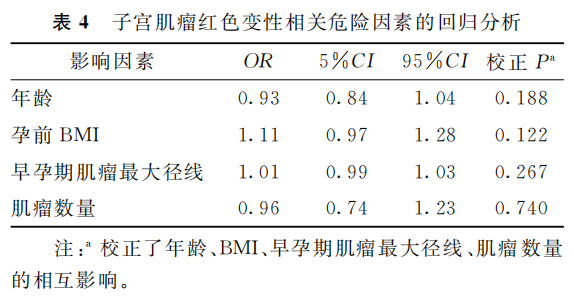
(表4)
讨 论
一、不同妊娠阶段子宫肌瘤大小变化
传统理论认为子宫肌瘤是雌激素依赖性肿瘤,妊娠期间母体和胎盘大量合成雌激素,子宫肌瘤将持续增长。然而,临床研究发现子宫肌瘤在妊娠期间有4种生长模式,第1种模式:肌瘤大小不变。
Neiger等回顾性分析了72例来自美国的妊娠合并子宫肌瘤患者,每例患者在不同时间段分别测量1次肌瘤大小,每次测量3条径线后取平均值,第1次测量的平均孕周为14周,平均间隔5.9周测量1次,共测量2次,发现两次测量的肌瘤平均径线未发生变化。第2种模式:肌瘤缩小。
Hammoud等回顾性分析了127例来自美国的妊娠合并子宫肌瘤患者,将研究阶段分为第1阶段(妊娠0~19周)、第2阶段(妊娠20~30周)、第3阶段(妊娠31周至分娩),发现与第1阶段相比,55.1%的肌瘤在第2阶段体积缩小;与第2阶段相比,75%的肌瘤在第3阶段体积缩小。
较近的一项多中心前瞻性研究纳入266例来自美国的子宫肌瘤患者,发现妊娠期间子宫肌瘤最大径线平均每周缩小1%。第3种模式:持续生长。
De Vivo等研究了38例来自意大利的妊娠合并子宫肌瘤患者,71.4%的子宫肌瘤在中孕期体积增长>10%,从早孕期到中孕期,肌瘤体积平均每周增加7.4%;从中孕期到晚孕期,肌瘤体积增长速度放缓,平均每周增加2%。第4种模式:体积先增后减。
Eze等回顾性分析100例来自尼日利亚的妊娠合并子宫肌瘤患者,测量子宫肌瘤3条径线后取平均值,发现早孕期子宫肌瘤平均直径为60 mm,中孕期增长到63 mm,晚孕期缩小到59 mm,但该研究未进行差异分析。
本文的研究结果发现子宫肌瘤在整个妊娠阶段呈现体积先增后减的趋势,中孕期肌瘤生长达到顶峰,肌瘤体积比早孕期平均增加172.54%;晚孕期肌瘤大幅度缩小,比中孕期缩小9.84%,与前述第4种生长模式相似。虽然肌瘤在晚孕期缩小,但最终体积仍高于早孕期(平均增加了117.56%)。
不同研究者得出的结论不一致,与纳入标准、子宫肌瘤测量方法、测量时间点、评价肌瘤大小的参数(平均径线、面积、体积)、超声仪器分辨率、研究方法(回顾性研究、前瞻性研究)等方面存在差异有关。
二、子宫肌瘤大小变化的相关影响因素
De Vivo等和Rosati的研究均表明中孕期子宫肌瘤增长与年龄、孕次、产次、孕前BMI、肌瘤位置和类型无关。
本研究结果显示整个妊娠期间子宫肌瘤体积变化与年龄、孕次、产次、孕前BMI无明显相关,相关系数均<|0.3|,与前述研究结论一致。本研究中173例肌瘤位于子宫体,29例位于子宫峡部和宫颈;196例为肌壁间肌瘤,6例为浆膜下肌瘤,因组间样本量差异较大,故未对肌瘤位置和类型进行危险因素分析。
虽然中孕期肌瘤体积变化与早孕期肌瘤最大径线的相关系数为-0.321,但散点图提示二者无明显相关,不能认为肌瘤初始最大径线与肌瘤增长明显相关,这与Chill等的研究结论一致。
中孕期子宫肌瘤显著增长达顶峰,推测可能与妊娠期雌孕激素浓度升高和妊娠期间血流增加有关。雌激素通过促进子宫肌瘤平滑肌细胞增殖导致肌瘤体积增大。孕激素通过抑制子宫平滑肌细胞凋亡和促进细胞外基质重构发挥促肌瘤生长的作用。
晚孕期子宫肌瘤不再继续生长,反而缩小,推测可能原因有:(1)血液供应的改变:随着妊娠进展,羊水量逐渐增加,胎儿不断生长,羊膜腔张力逐渐升高,局部子宫肌层血管受到压迫,血流减少,毗邻的子宫肌瘤平滑肌细胞因缺血而凋亡;(2)HCG受体表达的改变:HCG通过与子宫肌瘤平滑肌细胞HCG受体结合促进细胞增殖,导致肌瘤增大;随着孕周增加,子宫肌瘤HCG受体表达量减少,细胞增殖能力下降。虽然晚孕期肌瘤显著缩小,但缩小幅度低于中孕期体积增加的幅度,故肌瘤终体积仍高于早孕期。
三、子宫肌瘤与产科不良事件的关系
既往研究表明并非所有的子宫肌瘤均会造成不良妊娠事件(如胎位异常、产后出血等)。胎先露异常与子宫肌瘤大小有关,直径大于10 cm的肌瘤发生先露异常的几率升高。产后出血与子宫肌瘤的大小和位置有关。子宫下段肌瘤发生产后出血的几率是宫体肌瘤的2倍,直径>10 cm的肌瘤发生产后出血的几率为36%,7~10 cm肌瘤发生产后出血的几率为13%,<7 cm肌瘤产后出血发生几率为11%。
本研究中不良产科事件包括子宫肌瘤红色变性、产后出血、早产。肌瘤红色变性的发生率为13.86%,回归分析表明其发生与早孕期肌瘤最大径线、肌瘤数量无明显关联,但因仅有28例肌瘤红色变性,样本量较少,尚不能完全肯定子宫肌瘤红色变性与这些因素无关。无1例患者因肌瘤变性导致流产或早产。3例产后出血患者的直接原因为宫缩、胎盘因素;4例早产患者的直接原因为胎膜早破,均非子宫肌瘤所致。因为发生产后出血和早产的患者例数较少,样本量不足以评价其发生的危险因素。
另外,本研究中剖宫产率较高(49.01%),手术指征包括社会因素、IVF-ET、高龄初产、巨大儿、子痫前期、臀位、瘢痕子宫等,无1例是因子宫肌瘤造成产道梗阻而行剖宫产。除子宫肌瘤造成产道梗阻是绝对手术指征外,大部分子宫肌瘤并不是绝对的剖宫产手术指征,但患者可能会因子宫肌瘤同时伴随某个相对手术指征的出现而主动或被动选择剖宫产终止妊娠,导致剖宫产率上升。
但本研究仍存在一些不足:(1)采用回顾性的研究方法,可能存在选择偏倚;(2)因患者每次测量所处的孕周不同,肌瘤体积变化经历的时间也不同,这可能影响结果的准确性。因此,下一步我们拟开展前瞻性研究,固定测量孕周,保证每位患者均在相同的孕周进行测量。
综上,本研究以我院就诊人群为研究对象,通过资料分析表明了子宫肌瘤在妊娠期间呈体积先增后减的生长模式,中孕期肌瘤体积最大,晚孕期体积缩小,但终体积仍大于早孕期。这种体积变化与子宫肌瘤初始大小和肌瘤数量无明显相关。
此外,子宫肌瘤在妊娠期间最常出现的不良事件是肌瘤红色变性,多可通过保守治疗治愈,未发现因子宫肌瘤红色变性直接导致的严重不良事件,提示临床医师不应过度担忧子宫肌瘤在妊娠期间会持续增长,以及因为担忧子宫肌瘤对妊娠的不良影响而盲目扩大孕前手术指征,而应根据患者是否合并其他手术指征选择分娩方式及手术时机。
文章来源
林晓龙,李明,姜桦.202例子宫肌瘤在妊娠期间生长模式的回顾性分析[J].生殖医学杂志,2023,32(6):1232-1235.


