【全面解析】婴幼儿哮喘发病机理及围术期应对策略
时间:2023-11-03 17:44:28 热度:37.1℃ 作者:网络
临床工作中,经常会遇到患有急性气道疾病的小儿。一旦遭遇小儿哮喘,很有可能在围术期发生意外时间。因此,深度了解小儿哮喘的类型以及应对策略非常必要!
哮喘是一种慢性复发性疾病,患病率为1%~ 20%,在西方及肥胖率较高的国家(如苏格兰18%,澳大利亚15%,美国和巴西11%)较多,支气管哮喘的特征包括变异性及可逆性的气道梗阻和支气管高反应性。支气管高反应性的患者对刺激产生反应的概率更高,气道狭窄更严重。因此,患有哮喘或其他与气道炎症相关疾病(如上呼吸道感染)的儿童在围术期更容易出现呼吸道不良事件,特别是在支气管痉挛和喉痉挛的发生率方面。哮喘患者存在不同程度的气道炎症、支气管高反应性、喘息和气道重塑。这些也可见于反复呼吸道感染、囊性纤维化和BPD的儿童。
哮喘的特征是可逆性支气管收缩,喘息和咳嗽,并伴有炎症及小气道黏液的增加,从而导致气道堵塞。儿童气道直径较小会导致气道阻力增加,使得哮喘相关的发病率和死亡率显著增加。
哮喘急性发作期的低氧血症主要是由通气不足导致的通气-血流(V/Q)比值失调。轻度气道阻塞的儿童通过过度换气改善气体交换,但同时也会使肺过度通气,使膈肌机械做功异常,使呼吸做功增加。
健康儿童的呼气通常是被动的,但气道阻塞迫使儿童通过辅助呼吸肌和腹肌主动呼气,这容易导致呼吸肌疲劳,尤其是婴儿更易导致二氧化碳潴留。此外,婴幼儿需要增加呼吸肌做功来使胸腔内压力增加以排出残留气体。高碳酸血症是患儿可能需要呼吸支持的警告信号。
许多婴儿因气喘合并上下呼吸道病毒感染,特别是呼吸道合胞病毒和鼻病毒而被诊断为“哮喘”。大部分婴幼儿喘息只出现在学龄前,不会发展成慢性哮喘。在部分儿童中,由于遗传、环境、免疫反应机制等综合因素,RSV感染会增加喘息发展成为慢性哮喘的风险,但目前机制未明。6岁后支气管痉挛反复发作的儿童可诊断为哮喘,大多数患者的症状在青春期后可完全消失或得到极大改善。那些哮喘持续到青春期的患者通常对他们的疾病有特异性反应/过敏成分。儿童因病毒性呼吸道感染引发的喘息,75%以上到成年后症状可以完全缓解。
支气管痉李发作的诱因很多。如前所述,病毒性呼吸道感染,尤其是RSV,是儿童中常见的诱因。已知与哮喘加重有关的其他病毒包括鼻病毒、流感、副流感和冠状病毒。机体暴露于病毒产生的过敏反应和先天免疫反应中加剧了病情进展。其他感染,如衣原体、支原体和细菌性呼吸道感染,可引起哮喘加重。
抗原特异性IgE抗体对气道变应原的过敏反应是另一种主要的发病机制,通常在2-3岁后发生。这种机制在儿童后期和青春期起主要作用,并在20岁时达到高峰。尘螨、动物皮屑、树木和花粉是过敏性哮喘最常见的诱因。儿童哮喘另一个重要的诱因是暴露于烟草烟雾中,这一环境因素是婴幼儿哮喘急性发作的独立危险因素。运动、胃食管反流和心理压力是导致哮喘恶化的其他因素,尤其是在年龄较大的儿童中。
哮喘的遗传因素是复杂且呈多样的,尽管特异性表型具有家族遗传性,最近的全基因组研究和其他基因候选研究在阐明哮喘的遗传起源方面进展有限。部分研究报道了在英国和德国及其他国家的家庭观察到7q21染色体标记均与儿童期哮喘相关。有二手烟接触史的婴幼儿,两者相关性最明显。目前,已经确定了几个候选基因,但是还没有筛选出确切的哮喘基因但哮喘基因尚未明确。
哮喘加重的病理生理学比较复杂,急性发作是由气道慢性炎症演变而来,即气道平滑肌阻力增加,导致气道重塑和慢性肺功能不全及气道分泌物增加。此外,哮喘可分为许多亚型。气道炎症是哮喘发病的本质,其中肥大细胞、嗜酸性粒细胞、中性粒细胞和CD4T淋巴细胞起主要作用。
在过敏性哮喘中,气道中的抗原暴露于IgE特异性抗体会诱发Th2型淋巴细胞反应,进而发生细胞因子级联反应。细胞因子吸引肥大细胞、嗜酸性粒细胞和嗜碱性粒细胞,进而被激活释放影响气道平滑肌张力的介质,包括组胺、白三烯(过敏反应慢反应介质)和前列腺素,导致急性支气管痉挛。众所周知,慢性炎症对气道上皮细胞的影响是哮喘发作极为重要的病理生理基础。中重度哮喘患者的支气管活检显示上皮化生区域基底膜增厚,肌成纤维细胞数量增加,还包括气道平滑肌肥大和增生,黏膜腺体增生,血管生成和细胞外基质蛋白的沉积和组成改变等气道重塑的表现(图7-2)。
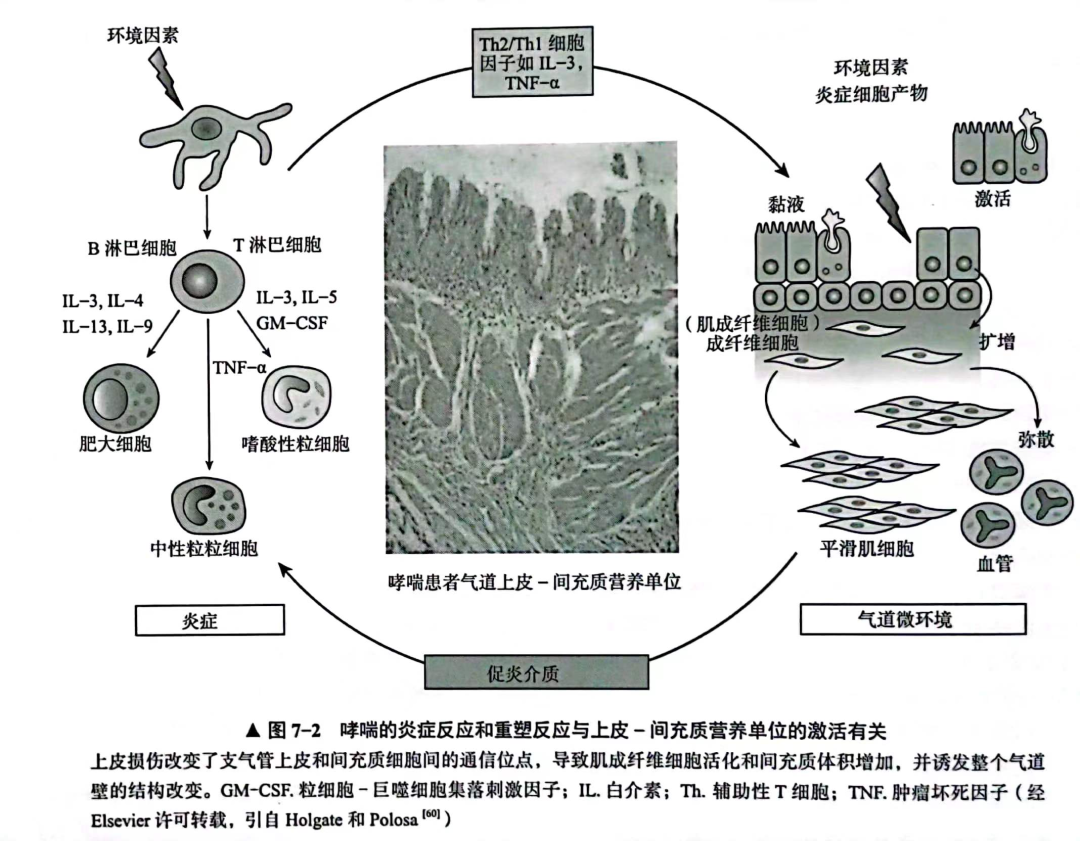
这意味着,以平滑肌增加为特征的慢性气道异常,免疫系统对过敏原产生应答,炎症和气道分泌物引起的慢性气道狭窄将会随着急性气道平滑肌收缩而进一步收缩。尤其是在小的儿科患者中,小气道直径狭窄意味着相对较小程度的气道平滑肌收缩就会导致更严重的支气管痉挛症状,因为气道阻力与层流时气道半径的四次方、湍流时气道半径的五次方成反比。
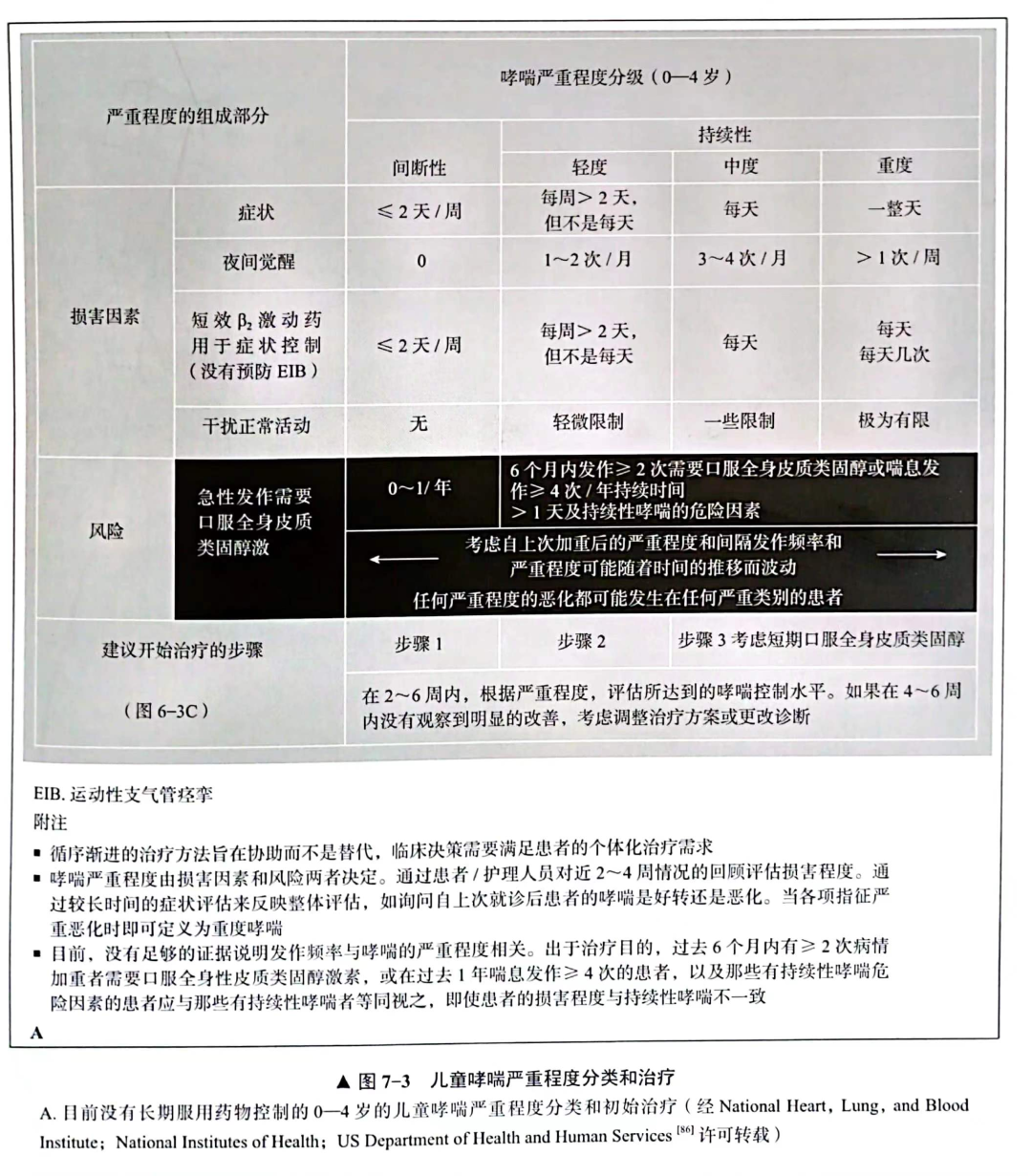
术前,评估患者是否有未确诊和(或)无法控制的哮喘是非常重要的。一般情况下,手术应延期至哮喘症状得到良好控制后进行。没有标准化的结果可以确定哮喘的诊断。然而,诊断依据通常包括一定程度的喘息和支气管高反应性,其他常见症状包括咳嗽、呼吸困难和胸闷。患有频繁或反复发作(夜间或清晨)的喘息,运动或过敏引起的喘息,在没有呼吸道感染的情况下出现喘鸣,以及在服用β2受体激动药后临床症状得到改善的儿童和(或)有特应性疾病(家族)病史的儿童患哮喘的可能性较高。
因此,对幼儿哮喘的评估包括发作频率、严重程度及疗效等详细病史,还应明确环境过敏原和暴露史。麻醉前临床体检非常关键,麻醉前合并活动性喘息的患者应取消择期手术。然而,术前的血生化或胸部X线检查很少有必要。虽然过敏性哮喘患者可能会出现皮肤过敏原检测、嗜酸性粒细胞增多和(或)特异性IgE抗体阳性,但这些试验结果不能改善对围术期呼吸道不良事件的预测。在哮喘控制良好的儿童中,肺功能检查结果与哮喘的临床严重程度没有明显相关性。
由于哮喘患者气道梗阻的可逆性,肺功能正常并不能排除哮喘。这种情况下,支气管激发试验具有较高的阴性预测价值,这属于术前非常规检查。
围术期持续使用哮喘治疗药物尤为重要。对于哮喘患儿,术前加用β2激动药可能是有利的,但是,对于接受低风险手术的无呼吸道症状的年龄较大的患者,加用这些激动药的作用有限。然而,对合并呼吸道症状的儿童预防性使用沙丁胺醇效果甚微。哮喘的疗效取决于患者的年龄和哮喘的严重程度。哮喘急性发作通过吸入短效β受体激动药(雾化或定量吸入器)治疗,如左沙丁胺醇或沙丁胺醇,可以增强体内AMP的作用,从而松弛气道平滑肌。卤化吸入麻醉药可以通过抑制Ca内流使气道平滑肌舒张。有关吸入麻醉药的药理学参见《儿科麻醉学》第10章。
全身麻醉下严重急性支气管痉挛的病例非常罕见,气体交换受到严重影响,任何吸入麻醉药均无法进入呼吸道,静脉注射β受体激动药(肾上腺素、异丙肾上腺素和硫酸镁)可以使气道平滑肌快速松弛,使吸入麻醉药物进入气道。
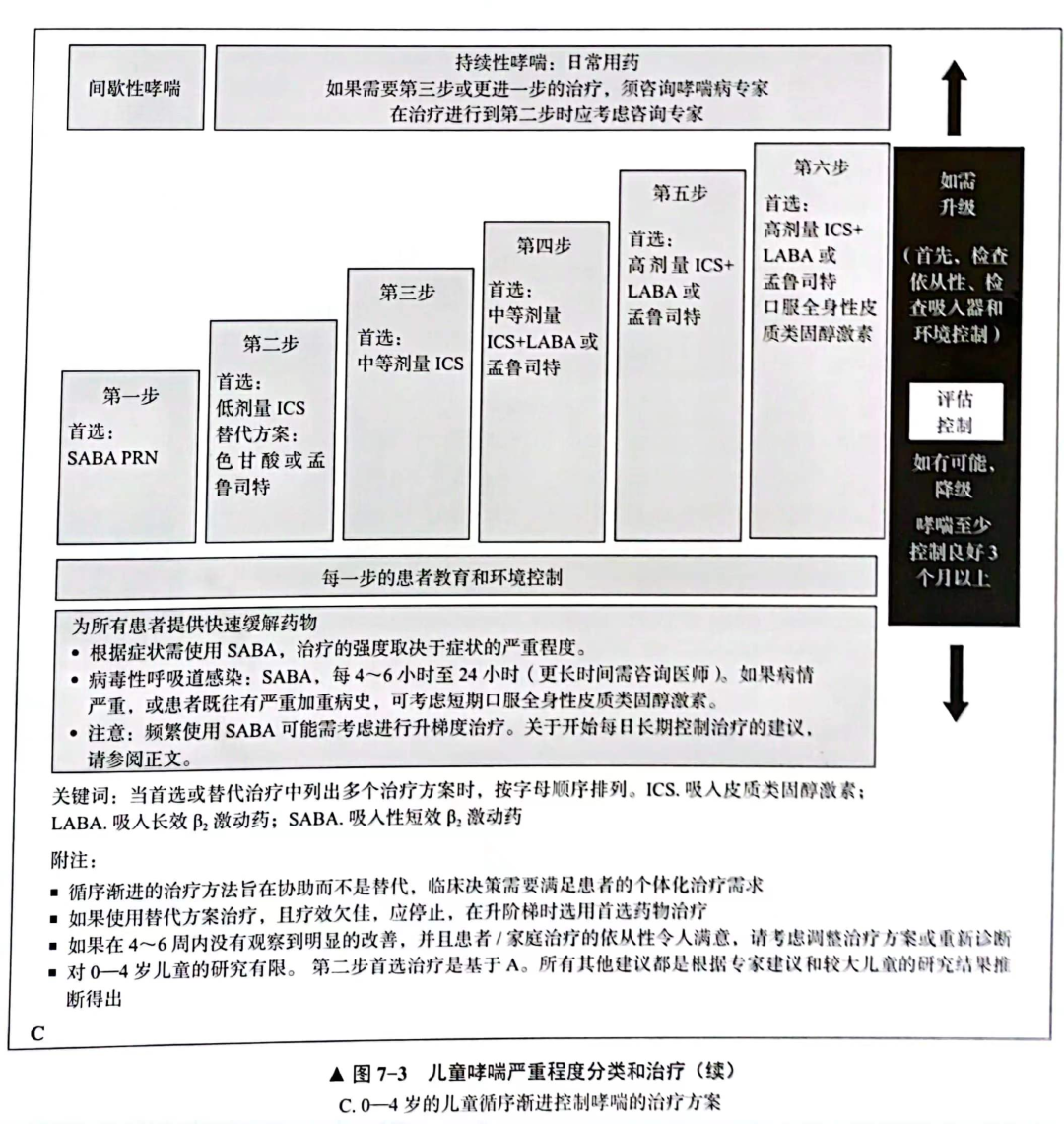
对于间歇性发作的哮喘,建议根据需要使用短效β受体激动药进行间歇性治疗。随着哮喘的严重程度和慢性过程进展,增加了其他治疗方法,如吸入皮质类固醇激素、色甘酸(肥大细胞稳定药)孟鲁司特(白三烯受体抑制药)、 长效β受体激动药或口服糖皮质激素(图7-3)。

哮喘患者通常应避免使用非甾体抗炎药,虽然有理论依据,但是其临床证据不足。然而,最近的研究表明对乙酰氨基酚(扑热息痛)的作用可能更受关注,短效NSAID应用于哮喘儿童的不良反应风险非常低,应作为首选镇痛药,但哮喘合并鼻息肉的儿童除外,此类儿童发生NSAID诱导的支气管痉挛的可能性更高。
【要点】
1.支气管哮喘的特征包括变异性及可逆性的气道梗阻和支气管高反应性。
2.患有哮喘或其他与气道炎症相关疾病(如上呼吸道感染)的儿童在围术期更容易发生呼吸道不良事件(支气管痉挛和喉痉挛)。
3.气道炎症是哮喘最基本的发病机制。
4.对婴幼儿哮喘的评估包括发作频率、严重程度及疗效等详细病史,还应明确环境过敏原和暴露史。麻醉前合并活动性喘息的患者应取消择期手术。
5.在围术期继续使用所有的哮喘治疗药物是非常重要的。
6.患有哮喘的鼻息肉儿童发生NSAID引起的支气管痉挛的可能性更高。


