【麻海新知】周围神经显微解剖学:神经阻滞成功的潜在机制新见解
时间:2024-11-05 06:01:37 热度:37.1℃ 作者:网络
尽管脂肪组织在神经内外均有大量分布,但传统神经阻滞机制和组织学研究常忽略这一重要组成。新出现的证据表明,脂肪组织被神经周膜和神经外膜交织的胶原纤维层分隔成脂肪隔室包裹神经。脂肪隔室周围的筋膜可以阻碍局麻药的渗透,使得脂肪组织在决定局麻药扩散和阻滞效果方面至关重要。注射的局麻药可能注入这些脂肪隔室中的某一个,这或许可以解释神经阻滞在成功率、起效时间、阻滞强度、持续时间和继发性连续阻滞失败等的差异。
这可能是一种具有颠覆性的新见解,即常受忽视的脂肪组织可显著影响神经阻滞的效果。此外,既往普遍认为区域阻滞时周围神经损伤是由于神经内注射,在神经内注射时(传统上指神经外膜深部注射,不区分神经束内注射和束外注射) 的起始注射压力较在神经周围注射时更高。因此,建议阻滞针应沿神经切线方向进针以避免接触神经,且阻滞针尖或导管口应置于足够接近目标神经的间隙或潜在间隙以使局麻药可从这里扩散至神经束并到达神经轴突。
2024年10月,来自英国、美国和西班牙的5位学者结合动物尸体组织学和活体超高清显微超声提供的新证据对该话题进行了更深入的讨论,研究结果近期发表在Reg Anesth Pain Med。该研究对神经阻滞的可能机制和神经损伤的潜在原因提出了新见解,并提供详细的显微解剖图像和显微超声记录。

1、传统的解剖学VS新见解
教科书通常将神经描述为被几层组织包绕的简单结构,强调神经外膜和神经束膜是主要屏障。然而,高清显显微超声和组织学分析显示神经具有更复杂的结构(图1、2a,c、3和4),神经周围包绕着脂肪组织,这些脂肪组织被相对不透水的胶原纤维层分隔成的不相连的脂肪隔室,从而显著影响局麻药的扩散。直到最近,局麻药、神经外膜和神经束模的化学物理性质仍被认为是影响神经阻滞效果的决定因素。
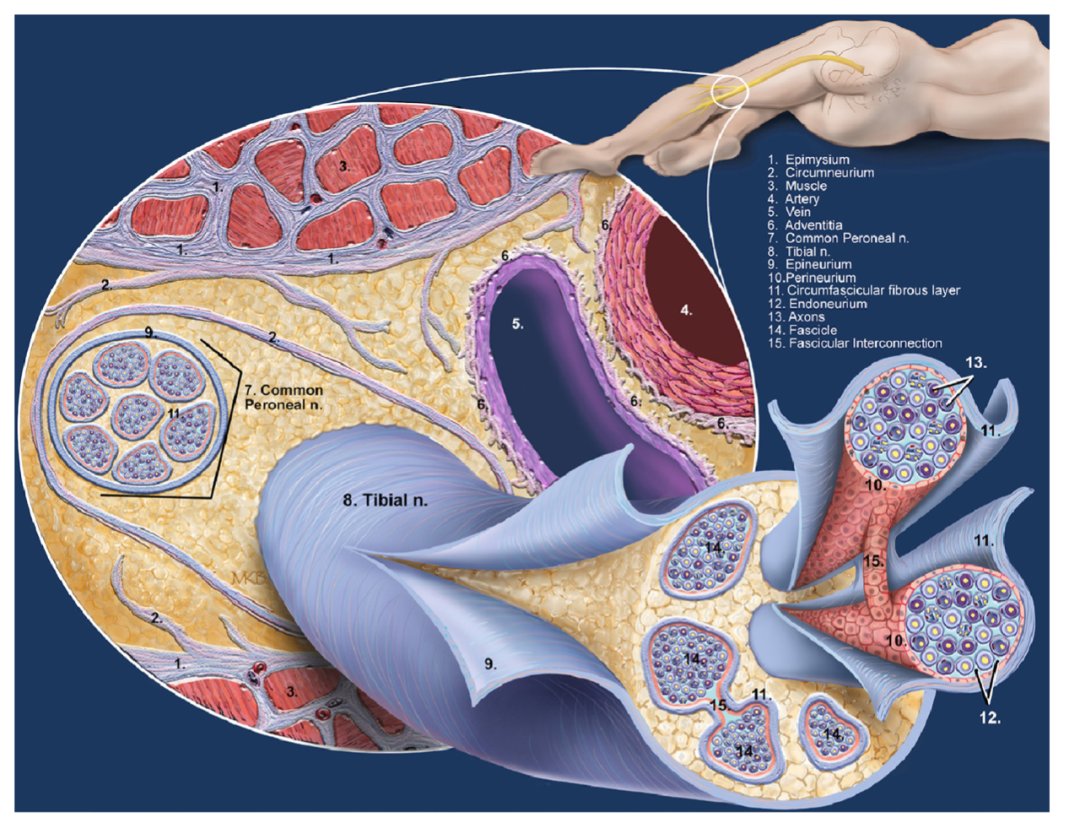
图1 腘窝坐骨神经的显微解剖。
肌外膜[1]围绕肌纤维[3],并被认为构成神经周膜[2]。一层脂肪组织(黄色)将肌外膜与神经周膜分隔开。腘动脉[4]和腘静脉[5]具有外膜[6],也参与构成神经周膜。腓总神经[7]和胫神经[8]被神经外膜[9]包围,类似肌外膜和神经周膜,也由一层胶原纤维交织而成。脂肪隔室将神经外膜[9]与神经周膜[2]分隔开。神经内每个神经束被细胞性神经束膜[10]包围,可通过细胞核识别并具有额外的再生电功能。神经束膜与束周纤维层[11]紧密连接,两者间无脂肪组织。另有脂肪隔室将神经外膜[9]与束周纤维层[11]分隔开。神经束[14]包含致密的神经内膜[12],其容纳有髓鞘或无髓鞘的轴突[13],并通过神经束间连接[15]相互连接。髓鞘在周围神经系统中是由施万细胞构成的脂肪层结构,可使轴突电绝缘,并促进电脉冲沿神经细胞(轴突)的快速传递。
新观点
最近对神经内筋膜组织层结构的深入认识提高了我们对神经显微解剖学的理解。然而,在详细讨论这一点前,强调选择适当的动物模型非常必要。动物种类不同,研究观察结果也大相径庭,更遑论用以推理类比人体。在不同种类的动物体内可观察到单束状、少束状或多束状神经。例如,大鼠、兔和犬的胫神经或腓总神经是单神经束,不同于多神经束的人坐骨神经。相反,猪或羊的坐骨神经组织结构与人类的非常相似,用以实验应该最能模拟阻滞针与人体神经之间的交互。反面的例子如,对单束状犬坐骨神经进行的研究,使临床医师误以为压力监测可防止神经束内注射。如图1所示,轴突[13]是神经的功能性电元件,被胶原纤维(神经内膜) [12]包裹,多条轴突相拥成簇并由神经周围细胞层(神经束膜) [10]包绕;注意细胞核被束周胶原纤维层[11]紧密包裹,组织学上与神经外膜[9]相似,但神经外膜包绕多条神经束。这些结构构成了神经——图1中的腓总神经[7]和胫神经[8]。与神经周膜和神经外膜以及其他胶原纤维层不同,束周胶原纤维层[11]与神经束膜[10]最外面的细胞层紧密融合,两者之间没有任何脂肪细胞。神经外膜[9]和束周胶原纤维层之间存在大量脂肪细胞[11]。最后,神经[7和8]——本例中为腓总神经和胫神经——被一层均匀交织的胶原纤维层包绕,称为神经周膜[2](circum,指“周围”),过去在词源学上被误称为神经旁膜(para,指“旁边”)。神经周膜[2]被认为起源于动脉血管[4]和静脉血管[5]的外膜[6]和邻近肌肉的肌外膜[1](图5a,b [2][11][12])。这些神经支汇合形成更大的神经,如坐骨神经或股神经,而更大的神经(本例中为坐骨神经)仍嵌于脂肪组织中,肌外膜将其与其他结构(如肌肉)隔开(图3b [7][9][17][18])。
因此,从大体解剖学的角度来看,对神经的经典描述应该是一群独特的、精细的单束状神经的集合,每一单束状神经都有各自的筋膜室围绕包裹。实际上,神经束是一个完整的功能神经单元(图6 [1][2][4]),每一神经束都被交织的束周胶原纤维层包绕保护。同时,多条神经束被脂肪填充的隔室相互分隔开,这些神经束又共同构成了宏观上被称为神经的结构。
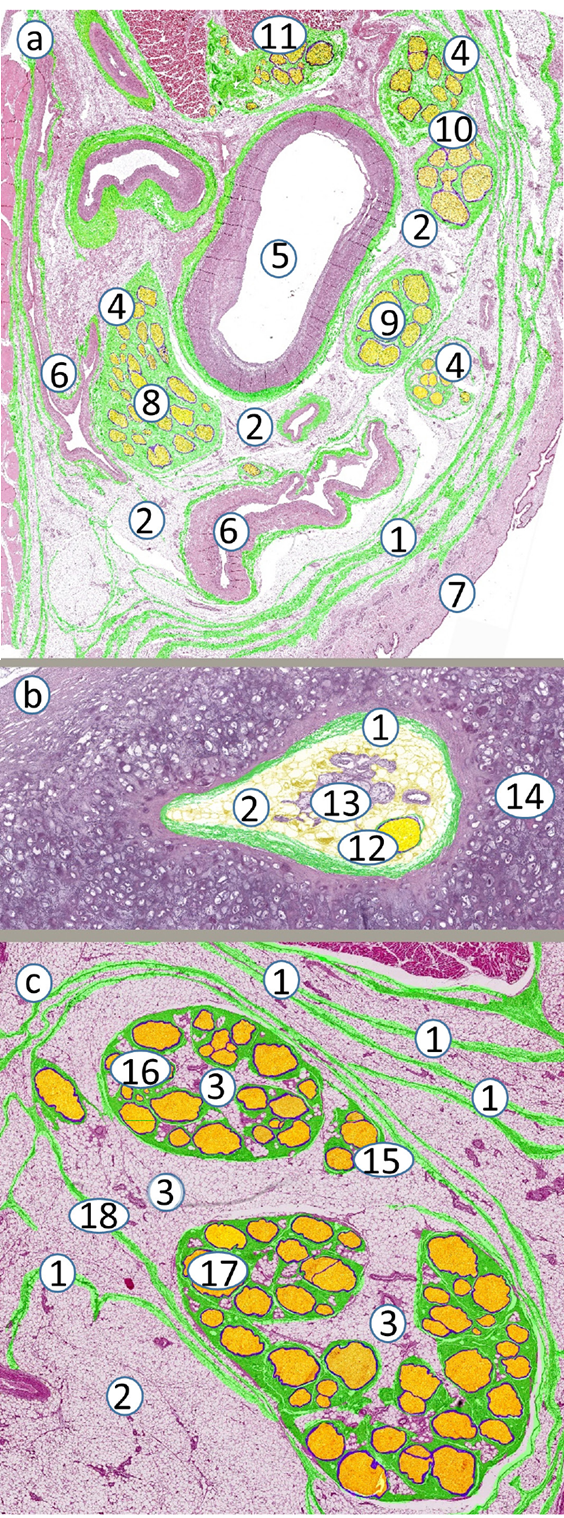
图2 脂肪组织包绕神经。
液体在神经内外脂肪组织之间扩散,若无脂肪组织意味着液体不能流动。三种不同神经被脂肪组织包绕的示例: (a) 人腋窝臂丛神经,(b) 人会厌内神经,和(c) 人坐骨神经。动脉外膜、束周胶原纤维、神经外膜和神经周膜(均为绿色) 均由胶原纤维交织形成。1: 神经周膜;2: 神经外脂肪隔室;3: 神经内脂肪隔室;4: 桡神经、尺神经和正中神经的神经外膜;5: 肱动脉;6: 肱静脉;7: 表皮;8: 桡神经(黄色);9: 尺神经(黄色);10: 正中神经(黄色);11: 肌皮神经(黄色);12: 会厌软骨内神经(黄色);13: 会厌软骨内腺样组织;14: 会厌软骨(紫蓝色);15: 腓肠外侧神经;16: 腓总神经;17: 胫神经;18: 坐骨神经的神经外膜 (该膜[18]在坐骨神经处被称作坐骨神经外膜;而在远端坐骨神经分为胫神经和腓总神经后易名为内侧神经周膜)。原始放大倍数: (a) ×40,(b) ×200,(c) ×400。
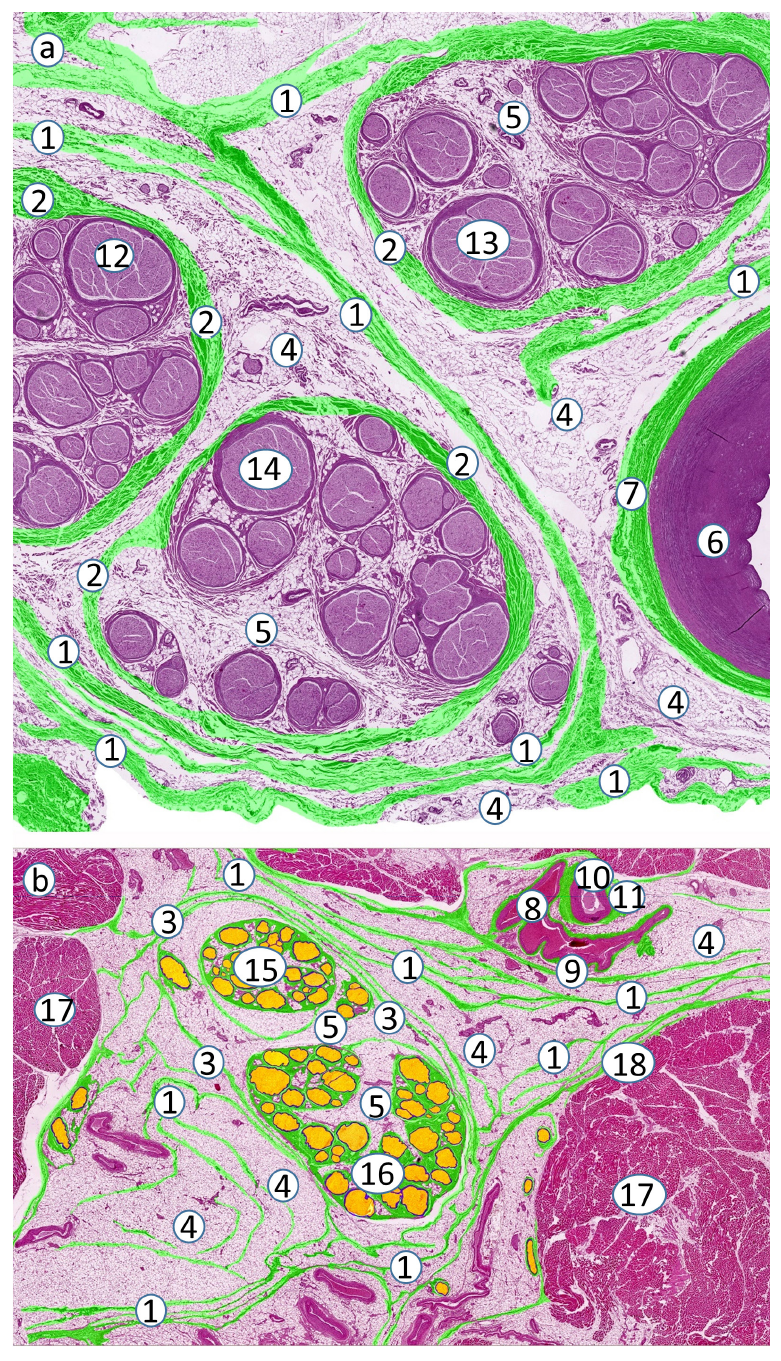
图3 脂肪隔室和隔膜。
(a) 人锁骨下区臂丛神经。(b) 人腘窝坐骨神经。交织的胶原纤维层(标记为绿色)围绕着神经((a)中为臂丛和(b)中为坐骨神经、胫神经和腓总神经)。这些交织的胶原纤维构成(a) 和(b) 中的神经周膜和神经外膜。这些胶原纤维还起源于大动脉((a)中为腋动脉,(b)中为股动脉)的外膜和肌肉的肌外膜。神经周膜、神经外膜、束周胶原纤维、动脉外膜和肌外膜均标记为绿色。1: 神经周膜;2: 臂丛神经外膜;3: 坐骨神经外膜;4: 神经外脂肪隔室;5: 神经内束外脂肪;6: 腋动脉;7: 腋动脉外膜;8: 腘静脉;9: 腘静脉外膜;10: 腘动脉;11: 腘动脉外膜;12: 臂丛后束;13: 臂丛外侧束;14: 臂丛内侧束;15: 腓总神经;16: 胫神经;17: 肌肉;18: 肌外膜。原始放大倍数: (a) ×80,(b) ×40。坐骨神经在远端分为胫神经和腓总神经时,坐骨神经外膜易名为内侧神经周膜。
2、组织学的临床重要性
鉴于以上所述,若阻滞针置入神经外膜附近但不与之接触,针尖很可能在脂肪室中。然而,目前临床使用的超声图像掩盖了神经周围脂肪组织解剖的复杂性;脂肪隔室和其筋膜间隔在临床标准换能器频率(8-14 MHz)下不可见。因此,无论操作者有无培训和经验,针头或导管尖端都可能置于某一脂肪隔室而未可知(图4 [*])。由于筋膜组织包绕脂肪组织的模式非常复杂,同一操作者很难精确地将穿刺针重复置入神经周膜包绕下的同一脂肪隔室的同一位置(图4 [1])。
神经周围的筋膜和脂肪结构随神经延长而变化,由于无法可视化穿刺针置入的确切解剖位置,不同的操作者、不同的操作位置以及不同的患者,可能都无法精确重现穿刺针尖的置入位置。从显微解剖学角度来看,由于超声技术分辨率的不足,针头或导管尖端的定位既不准确也不可靠。 在当前设备条件下,确保行CPNB(持续周围神经阻滞)时导管尖端持续位于神经周膜下脂肪间隙唯一可靠的方法是放置在刺激导管上的神经刺激器诱发的运动反应在导管推进过程中保持不变。我们在这方面有超过30年的经验,其中一位作者(AB)在一篇文章(尚未发表)中指出,若运动抽搐减少或消失,表明导管尖端很可能离开神经周膜下隔室(神经周膜下的间隙,如图4中白色[*]标记的区域或图1中神经周膜[2]深部区域),移位至肌外膜下隔室(图1位于[1]和[2]之间)或肌肉内(图4 [6]),这可能是继发性CPNB失败的最主要原因。另外,局麻药在神经周膜(图4 [1])外侧、前斜角肌外膜和椎前筋膜(图4 [6]和[7])之间的低阻力空间扩散可能会不可避免地阻滞膈神经(图4 [5])。这可以很好地解释为什么继发性阻滞失败和膈神经阻滞在以往刺激导管辅助穿刺时发生率如此之低。相比之下,更早期的研究报道膈神经阻滞的发生率高达100%。
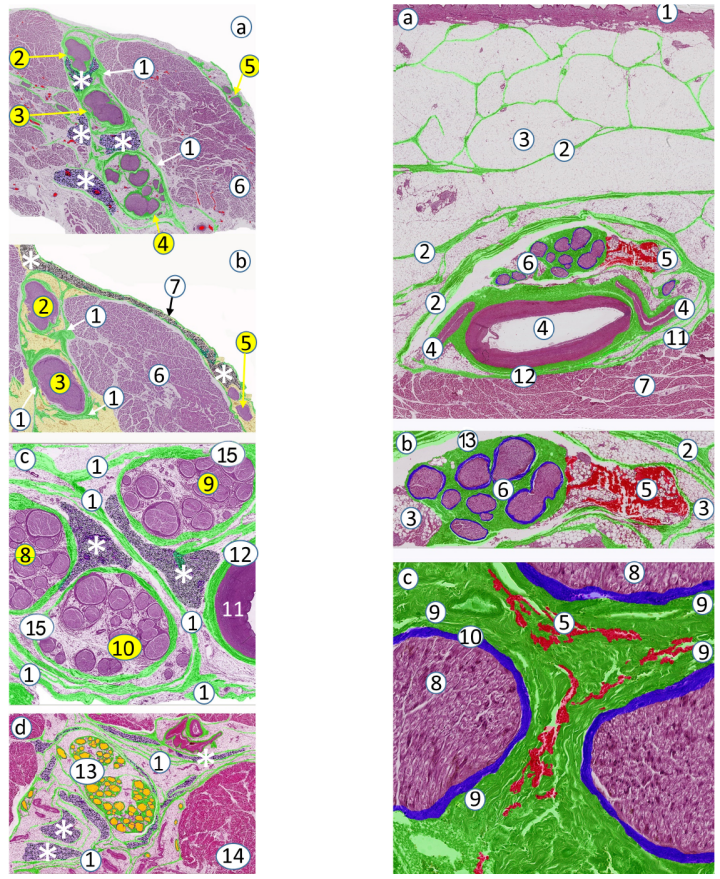
图4 局麻药在阻滞区域目标神经束附近不同脂肪隔室扩散 (*白色)。
(a) 人肌间沟臂丛神经。(b) 人颈部膈神经。(c) 人锁骨下区臂丛神经。(d) 人坐骨神经。1: 神经周膜;2: 颈五神经根外膜;3: 颈六神经根外膜;4: 颈七神经根外膜;5: 膈神经外膜;6: 前斜角肌;7: 椎前筋膜;8: 后束;9: 外侧束;10: 内侧束;11: 腋动脉;12: 腋动脉外膜;13: 坐骨神经外膜;14: 内侧束和外侧束的神经外膜;15: 肌肉;*(白色): 模拟局麻药在不同脂肪隔室内扩散。原始放大倍数: (a-c) ×80,(d) ×40。
3、脂肪组织的重要性:组织学发现
神经由脂肪组织包裹,在筋膜室内、肌肉之间、以及神经根、神经丛和其分支周围均可见脂肪组织(图2 [1][2]和图3 [1][4])。脂肪组织像一个缓冲垫,保护神经免受压迫和刺激,防止伤害性接触或摩擦。它还提供热保护和机械保护,为进出神经的血管提供支持,并容纳一小部分干细胞,这可能有助于神经损伤修复。脂肪细胞并不局限于神经周围的某一区域。相反,它们被分隔成复杂的非连通的脂肪隔室,各脂肪隔室又分别被胶原筋膜组织层包围(图4 [1])。神经周膜和神经外膜包围着多条神经束,每一神经束本身又被束周胶原纤维包裹(图3b [2]和图6a [3])。神经外膜和束周胶原纤维之间的脂肪组织被交错的胶原纤维分隔成神经内脂肪隔室,麻药无法从一个隔室渗透到另一个隔室(图2c [3][18]; 图3b [3][5]; 图7a [4][5]; 图8 [1][3][6])。
根据菲克扩散定律,局麻药浓度越高,其被血液和淋巴流清除后的残余量越大,注射越靠近神经轴突,屏障数量越少、渗透率越高,那么到达电压门控轴突钠通道的局麻药的生物利用度越大。这可以缩短起效时间,延长阻滞持续时间,反之亦然。同样的规律也适用于CPNB:屏障越多、越密集,直接阻滞的效果就越差。此外,CPNB时注入的局麻药通常浓度和体积都较小,再经淋巴和血流清除,药物浓度进一步降低,导致继发阻滞失败。
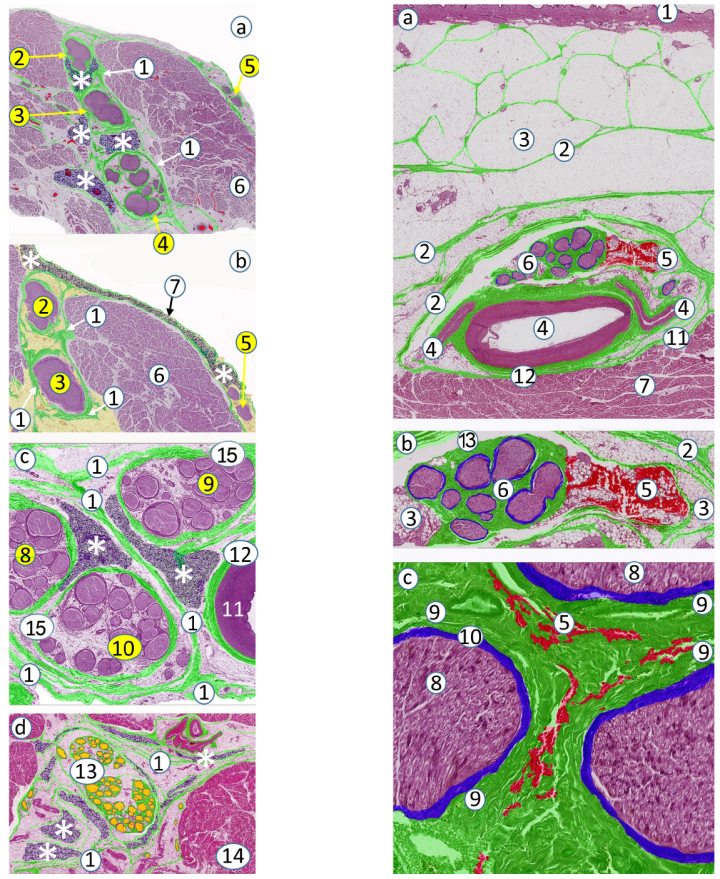
图5 针头置于正中神经外膜上行神经外注射使神经轻微移位。
(a) 神经外注射。所有标记细胞(红色)均位于神经外,正中神经无肿胀[6]。(b) 高倍放大视图。(c) 神经束外存在少量红细胞标记物,神经无肿胀。1: 表皮;2: 神经周膜;3: 脂肪隔室;4: 血管;5: 标记物在神经外蓄积;6: 正中神经;7: 肌肉;8: 轴突和神经内膜;9: 束周胶原纤维层;10: 细胞性神经束膜(蓝色);11: 肌外膜;12: 血管外膜;13: 肌外膜。 原始放大倍数: (a) ×40,(b) ×80,(c) ×400。神经周膜、神经外膜、束周胶原纤维层、血管外膜和肌外膜均为绿色。
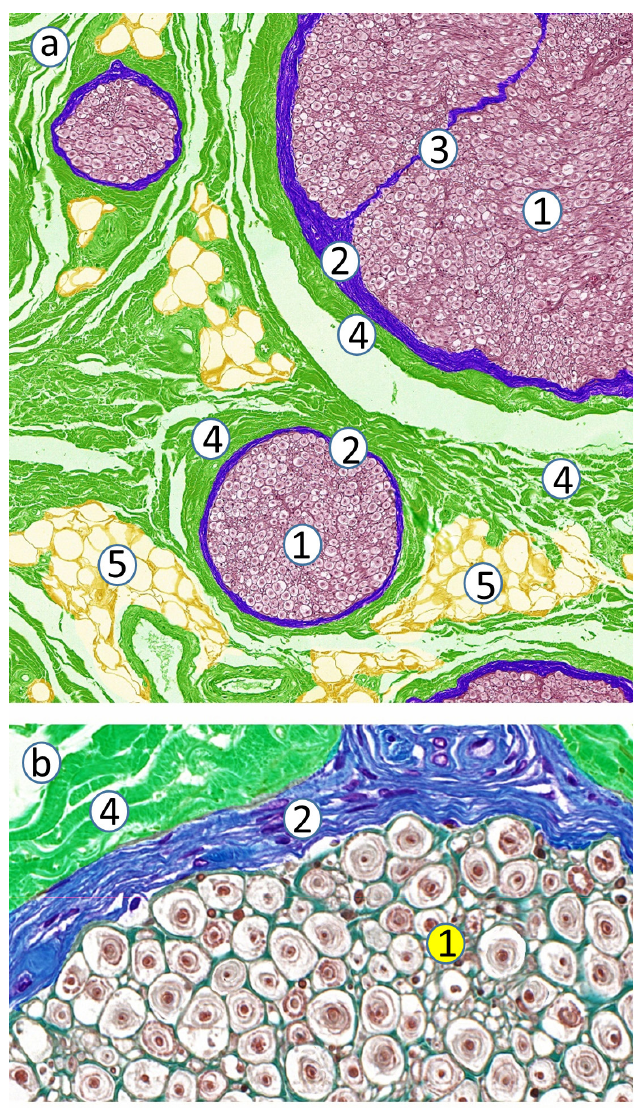
图6 束周胶原纤维层[4]包绕神经束膜[2] 。
束周胶原纤维层[4]和神经束膜[2]之间没有脂肪细胞。(a) 人坐骨神经的神经束,可见神经束、神经束膜和神经束周胶原纤维层。 (b) 人坐骨神经轴突、神经内膜、神经束膜细胞层和神经束周胶原纤维层的详解。1: 轴突和神经内膜;2: 神经束膜细胞层;3: 由神经束膜细胞形成的神经束膜中隔;4: 束周胶原纤维层—神经外膜样(绿色)或束间胶原纤维组织;5: 脂肪细胞。原始放大倍数: (a) ×400,(b) ×800。
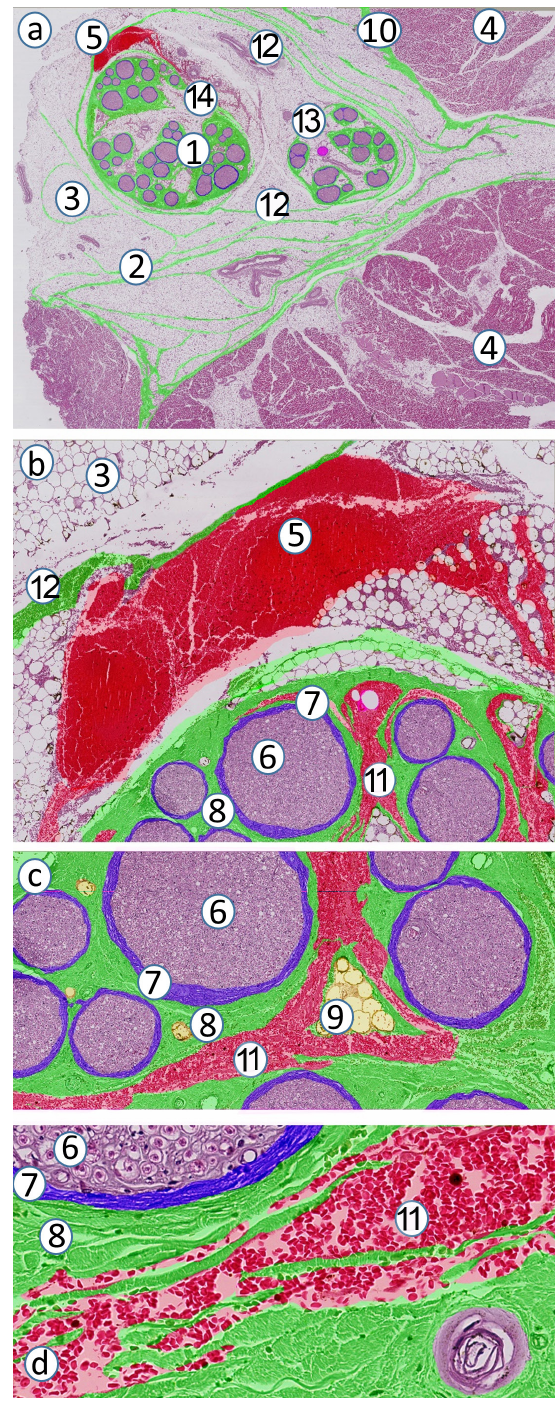
图7 神经内注射至坐骨神经和胫神经的神经外膜深部。
(a) 神经内注射。大部分标记细胞(红色)位于胫神经外,但胫神经内也有标记细胞。(b,c) 图(a)的高倍放大视野。(d) 神经束外有少量红细胞标记物,但无胫神经肿胀。1: 坐骨神经的胫神经分支;2: 神经周膜;3: 脂肪隔室;4: 肌肉;5: 标记物在神经外蓄积; 6: 轴突和神经内膜;7: 神经束膜;8: 束周胶原纤维组织;9: 神经内脂肪细胞;10: 肌外膜;11: 胫神经内的标记物蓄积(束外扩散) ;12: 坐骨神经外膜;13: 腓总神经外膜;14: 胫神经外膜。原始放大倍数: (a) ×80,(b) ×200,(c) ×400,(d) ×800。
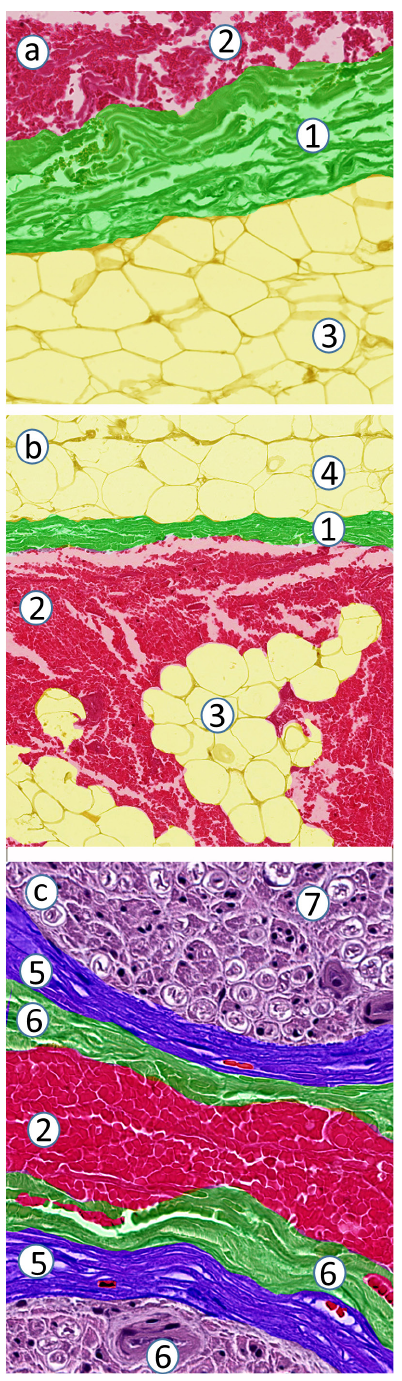
图8 注射后的人坐骨神经束。
在神经外注射时局麻药(红细胞标记物)仅在神经外膜外的脂肪组织纵向扩散,在神经内注射时仅在神经束周纤维层[6]交织的胶原纤维外纵向扩散。人胫神经外膜[1]和神经束周胶原纤维层[6]使标记物(红色)停留在注射部位的脂肪隔室内: (a) 神经外膜阻隔的标记物,(b) 神经内注射后可见标记物在神经内扩散至神经外膜深面,以及(c) 神经内注射后,可见标记物分布在束周胶原纤维层中以及神经束外侧的神经束膜[5]细胞间隙。1: 神经外膜;2: 标志物(肝素化红细胞) ;3: 神经内脂肪;4: 神经外脂肪;5: 神经束膜;6: 束周纤维层;7: 轴突和神经内膜。原始放大倍数: (a-c) ×400。
超声显示,局麻药的分布和扩散受多种因素影响,包括局麻药用量、注射速率、压力、神经外(图5a,b [2][3][5]; 图8 [1][2][5]; 图9a-c [1][2][3])或神经内脂肪隔室(图6a,b [2][3][5])的大小,以及麻醉药无法在脂肪隔室间扩散等因素。此外,部分局麻药会被毛细血管和淋巴管吸收到血液循环中。如果注射时不移动针头,局麻药很可能局限于单个脂肪隔室内。然而,考虑到筋膜层的数量和复杂性,如果针尖轻微移动,局麻药将扩散到一个或几个相邻的脂肪隔室中(图2a,c [1][2]; 图3a,b [1][4]; 图4 [1][*]; 图5a [2][3]示神经外脂肪隔室; 图6a [2][3][5]示人坐骨神经内脂肪隔室)。因此,针尖位置的微小差异都可能改变局麻药扩散性质,从而导致不可预测的阻滞起效时间、阻滞效果和持续时间。
4、脂肪组织:执行麻醉阻滞的关键组成部分
上下肢的神经根、神经丛和神经以及腹壁的显微结构显示,麻醉阻滞的目标神经大多数被一层脂肪包围,脂肪位于神经与软骨、肌肉或关节之间。麻醉医师进行神经阻滞时,将局麻药注射到这个脂肪区,几乎同时发生下面两个过程。首先,药液从穿刺部位扩散,迅速填充神经周围神经周膜包绕的脂肪隔室。其次,局麻药从高浓度区域向低浓度区域呈放射状(360°)扩散。 扩散过程中,大多数局麻药扩散至神经外区域,这对阻断神经信号是无效的,而只有小部分到达束内的目标轴突。
脂肪细胞之间缝隙形成的通路促进了局麻药的扩散(图10 [1][2])。脂肪细胞间相互连接,注射压力破坏这些连接扩开了一条低阻力路径,允许以最小的注射压力使局麻药在组织内扩散。神经内脂肪的存在也支持神经内注射,使药液在神经内扩散而不产生高压。在没有脂肪细胞的情况下,如纤维组织,这种流体静力的流动是不可能的。局麻药扩散并非均匀地填充神经周围的球形区域(图5a、b和图9a [3] -神经外扩散[5];图7a,b -坐骨神经内扩散[5])。相反,局麻药会部分或完全填充特定的脂肪隔室,可能会使注入的药物更靠近或远离神经。注射压力和容量直接影响扩散程度。单次注射的扩散范围更广,而连续输注的扩散范围相对有限。
如果注射部位的脂肪组织已纤维化,局麻药的扩散模式也会改变。当刻意行神经内注射时,只有当神经束之间存在脂肪时,药液才会在神经束内和神经束外扩散(图11 [5])。在神经束之间缺乏脂肪的神经中,神经内注射具有挑战性,因为每个神经束周围的胶原纤维会阻止麻醉溶液的进入和扩散,以防止神经肿胀。因此,液体将通过穿刺部位逸出神经,导致高注射压力而没有神经内扩散。这一原则也适用于筋膜面阻滞,注射的溶液通过脂肪扩散,受到邻近肌肉的肌外膜的限制。
因此,麻醉医师实施有效麻醉阻滞的能力在很大程度上依赖于神经周围的脂肪。
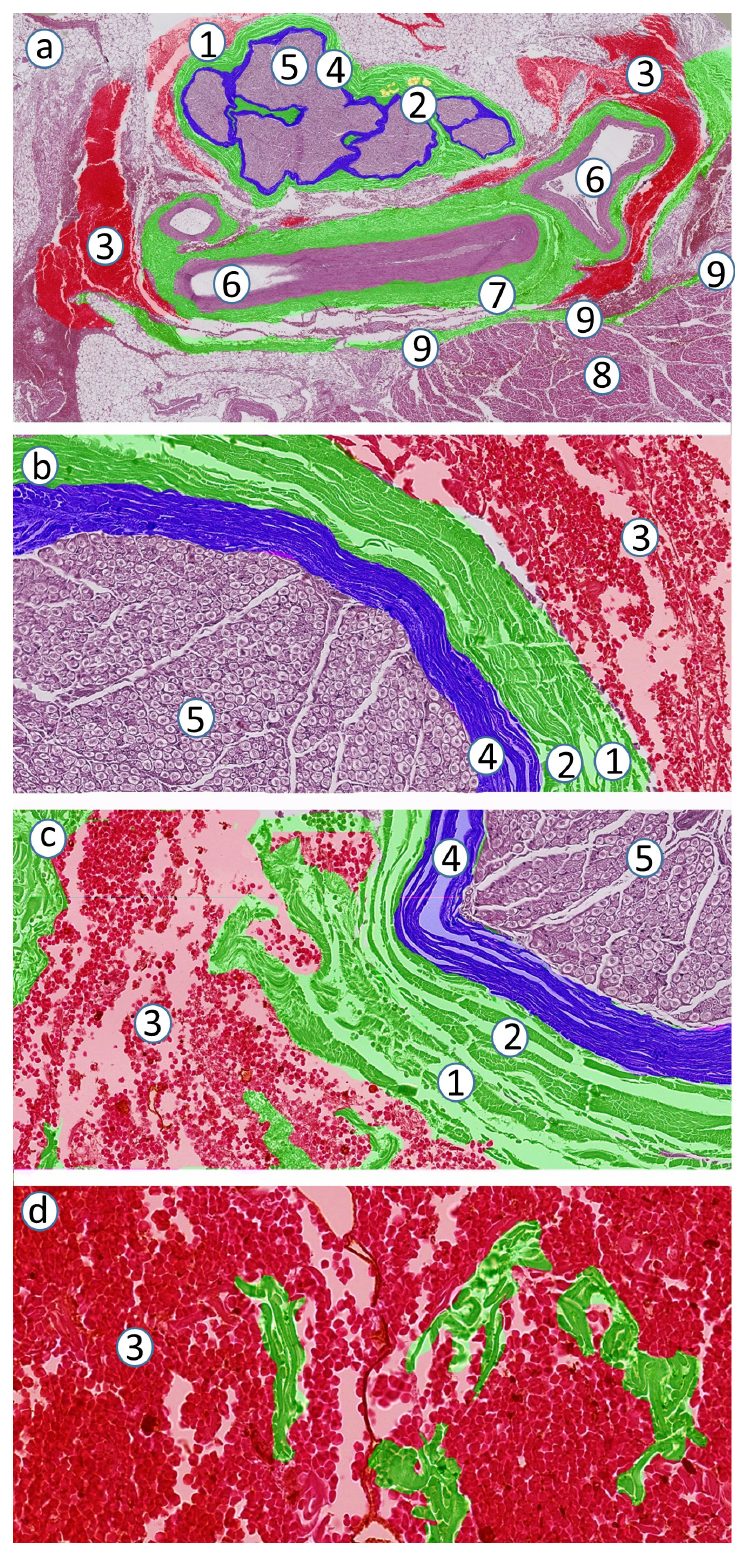
图9 正中神经的神经外注射。
所有红细胞标记液均分布在神经外膜[1]和束周胶原纤维层[2]外。(a) 正中神经及其邻近组织的完整横切面。(b-d) 是图(a)的放大图。图(b,c)示神经外膜和神经束周胶原纤维层紧密结合,难以区分两者确切的边界。1: 神经外膜;2: 束周胶原纤维层;3: 标志物(肝素化红细胞);4: 细胞性神经束膜;5: 轴突和神经内膜;6: 血管;7: 形成神经周膜的血管外膜;8: 肌肉;9: 肌外膜。原始放大倍数: (a) ×80,(b) ×400,(c) ×400,(d) ×800。
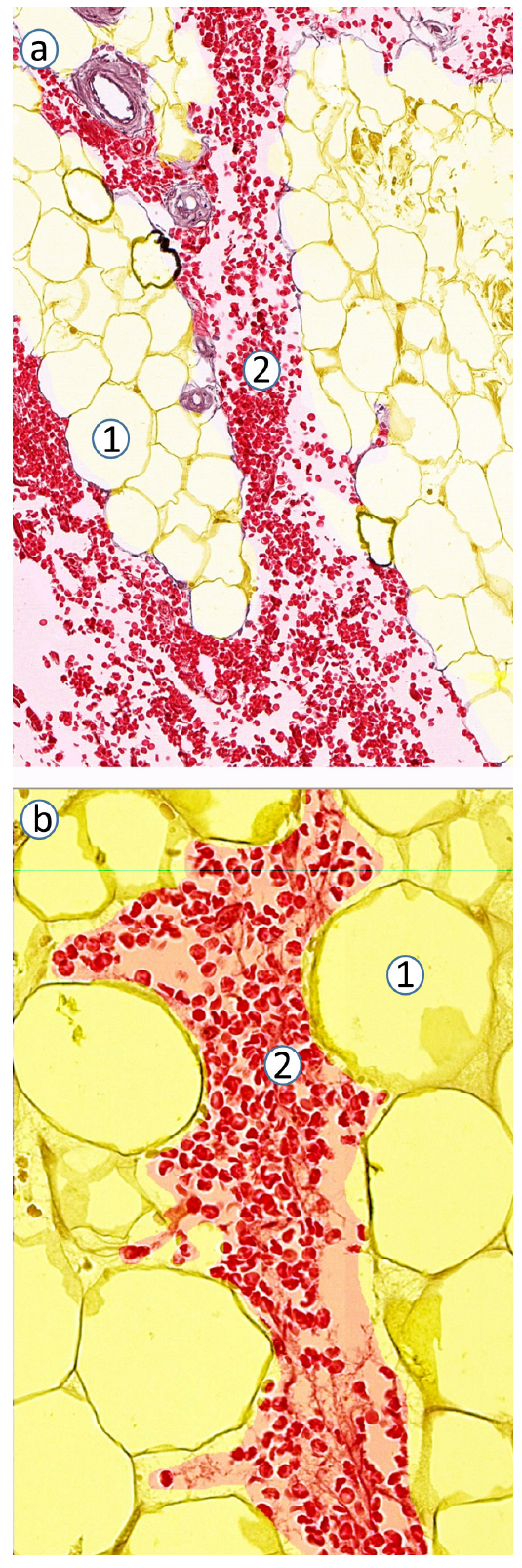
图10 在模拟神经阻滞过程中,神经附近的脂肪隔室内红细胞标记物的扩散显示了局麻药的扩散。
标记物(红色)是肝素化红细胞。图(a, b)取自不同的样本。1: 脂肪细胞;2: 标记。原始放大倍数: (a) ×400,(b) ×800。
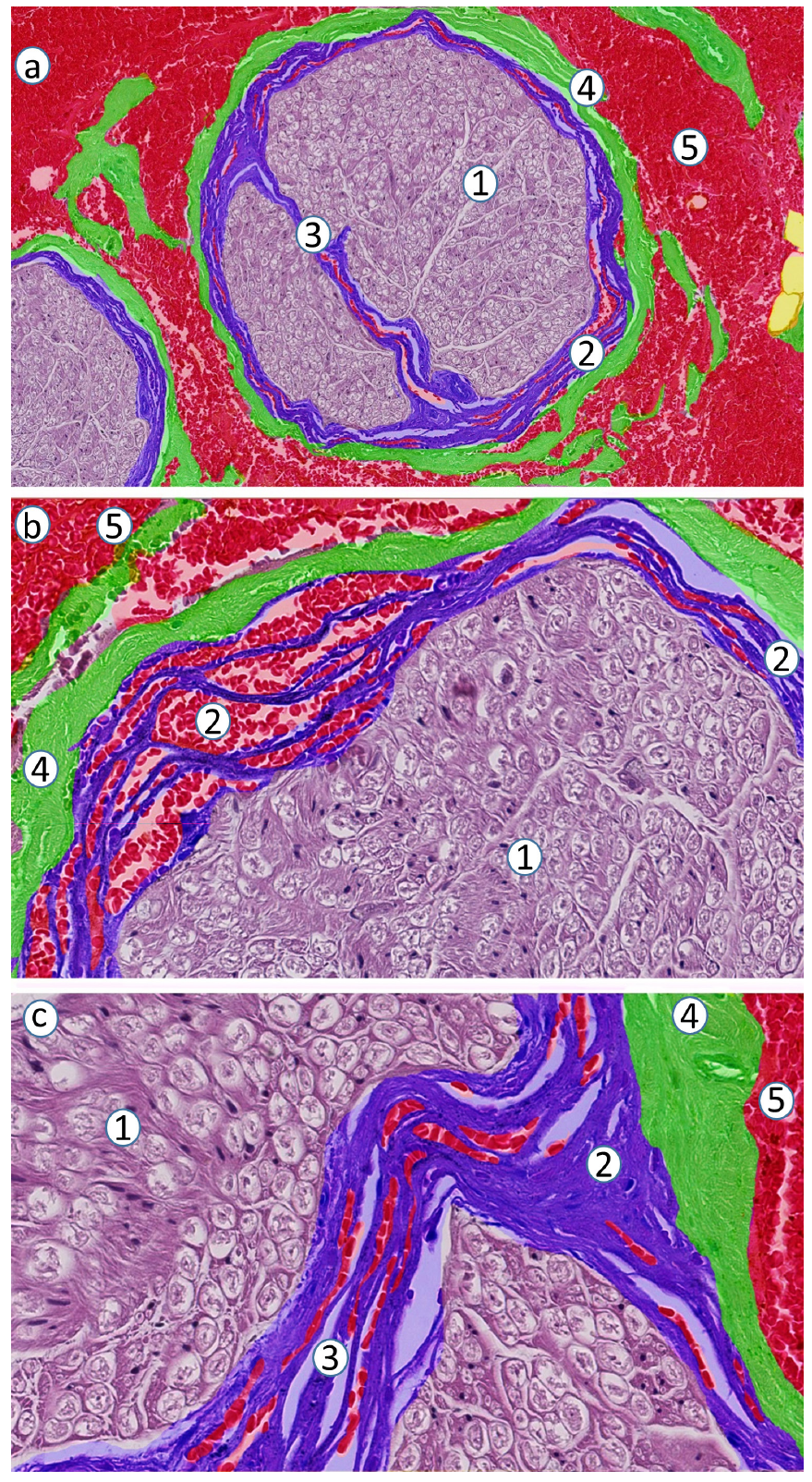
图11 在超声引导下故意对人胫神经行神经内注射,伴有神经肿胀。(a-c) 为同一样本拍摄的不同图像。
1: 轴突和神经内膜;2: 细胞性神经束膜层(注意红色标记物扩散);3: 细胞性神经束膜中隔(注意红色标记物在神经束膜中隔扩散穿行);4: 束周胶原纤维组织;5: 束外神经内标志物的蓄积。原始放大倍数: (a) ×200,(b) ×600,(c) ×800。
5、神经内注射机制的再思考:显微超声发现
超高分辨率的显微超声是指频率超过30 MHz的超声,主要用于生物物理和工程实验室。除用于人类非常浅表的神经成像外,主要用于动物实验。使用过程中,需要手术介入将换能器放置于肌桥上,最大成像深度为10 mm。
显微超声结果对长期以来人们对神经内注射和神经损伤的认识提出了挑战。主要观察结果包括:
1. 神经自我防御机制:当针尖刺入神经时,神经束会迅速转动,使针刺方向向外侧偏转(图12)。
2. 神经束与穿刺针尖的粗细比较:神经束横截面积约占周围神经横截面积的1/3到1/2,其余部分则主要是脂肪组织。大多数神经束的直径小于标准的22 g(0.7 mm直径)针头。只有当穿刺针尖完全穿入神经束时,才能进行神经束内注射。针尖斜面的大小和形状影响区域阻滞效果,这是一个经常被忽视的因素。例如,来自同一制造商(B. Braun, Melsungen,德国)的两根22 g穿刺针,其针尖斜面角度不同,针孔的大小也不同。(15°和30°)(图13) 。神经束内注射几乎是不可能的,即使使用短斜面针,除非选择极细的穿刺针或穿刺特别粗的神经束,如神经根或某些动物体内的单束状神经(例如,狗)。
3. 神经束内注射失败:在超高分辨率超声成像下未能成功行直接神经束注射。注射液向神经束外脂肪组织和神经束膜细胞层扩散,但未进入神经束内。
4. 扩散模式:神经内外均有脂肪隔室。在临床超声图像上可能显示局麻药注射后的扩散模式,但难以区分神经外注射和神经内注射。神经中心注射会导致均匀肿胀,而神经边缘注射类似神经外注射呈周向扩散,而实际上可能是神经外膜下注射(神经内扩散)。
5. 神经外膜破裂:神经内注射会导致神经外膜破裂,可能起到减压阀的作用。
6. 液体注射压力:利用显微超声细致观察发现,液体注射压力并非针尖精确位置的可靠指标(无论是神经内还是神经外)。压力读数在不同组织间呈对数正态分布,包括筋膜、脂肪组织、神经外膜和神经内。液体注入神经束之间的脂肪并非总是导致注射压力增加。神经内注射时的压力增加取决于注入量减少的程度,这受针孔被神经束组织阻塞的影响。当针尖部分插入神经束时,就会出现这种阻塞。然而,如果针尖位于神经束之间的脂肪内,即使在神经内注射,注射压力也仍保持在较低水平。
7. 标准超声的辨识度差:使用8-14 MHz超声识别特定神经束或神经束的确切边界较差。在小容量神经内注射过程中,神经轻度扩张可能类似于花瓣的开放,很容易被忽略(图11e)。因此,神经内注射可能比意识到的更常见。
这些见解表明,显微超声技术的进步可提高我们对神经阻滞的理解和操作。然而,目前的临床条件可能无法给出精确评估的实践方案。
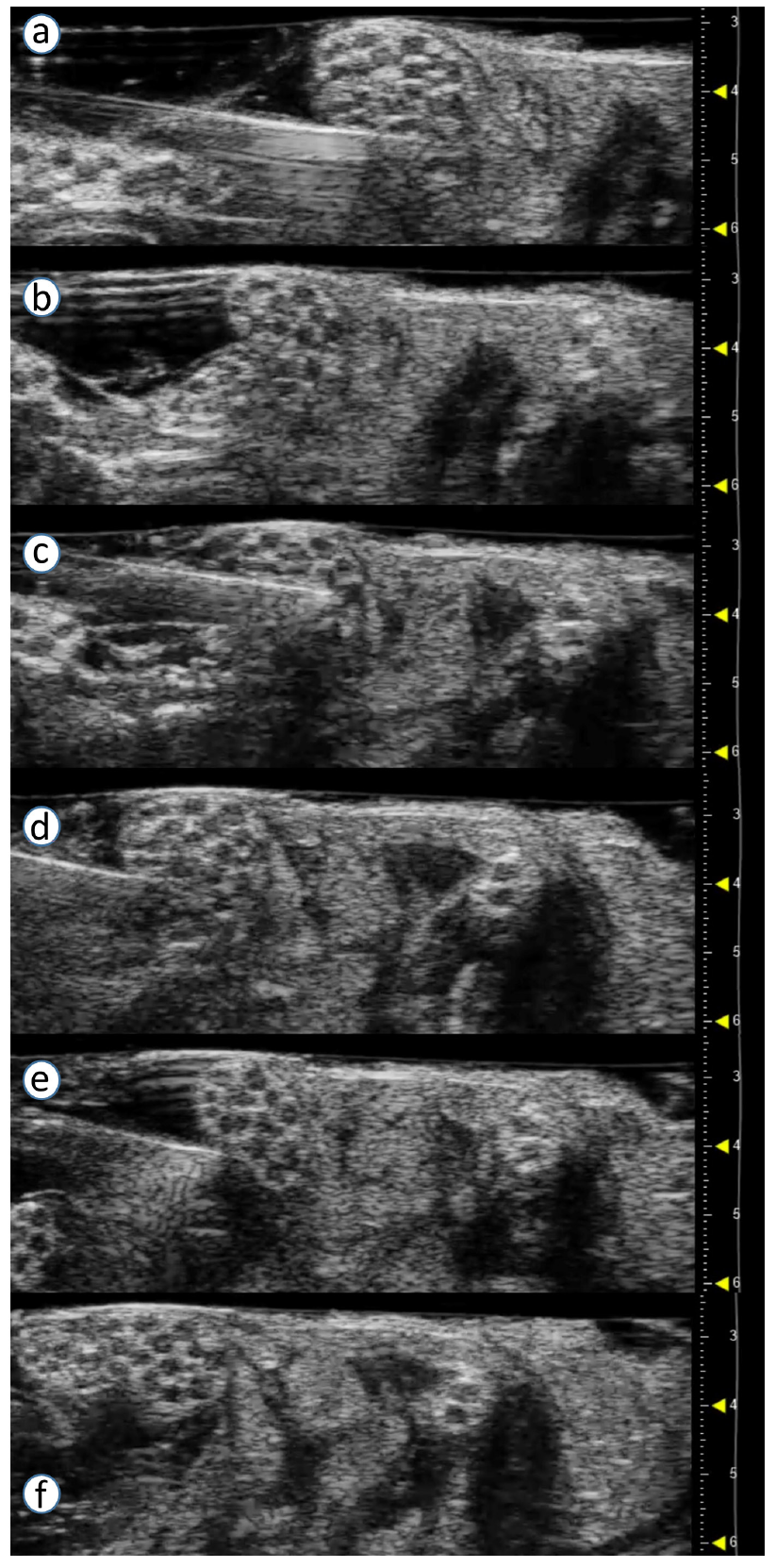
图12 利用40 MHz超声换能器对麻醉下的猪故意行神经内穿刺的微超声图像。
连续图(a-f)示桡神经、腋神经和正中神经的神经内注射。调整针尖相对神经轴和神经束的位置。

图13 两根22 g外径相同但孔口面积不同的穿刺针: (1) 斜面30° “Stimuplex Ultra 360”针(ECO 30°,B. Braun, Melsungen,德国);(2) 斜面15° “Stimuplex D”针(NE 15°,B. Braun, Melsungen, Germany)。放大倍数: (1) ×100和(2) ×100。
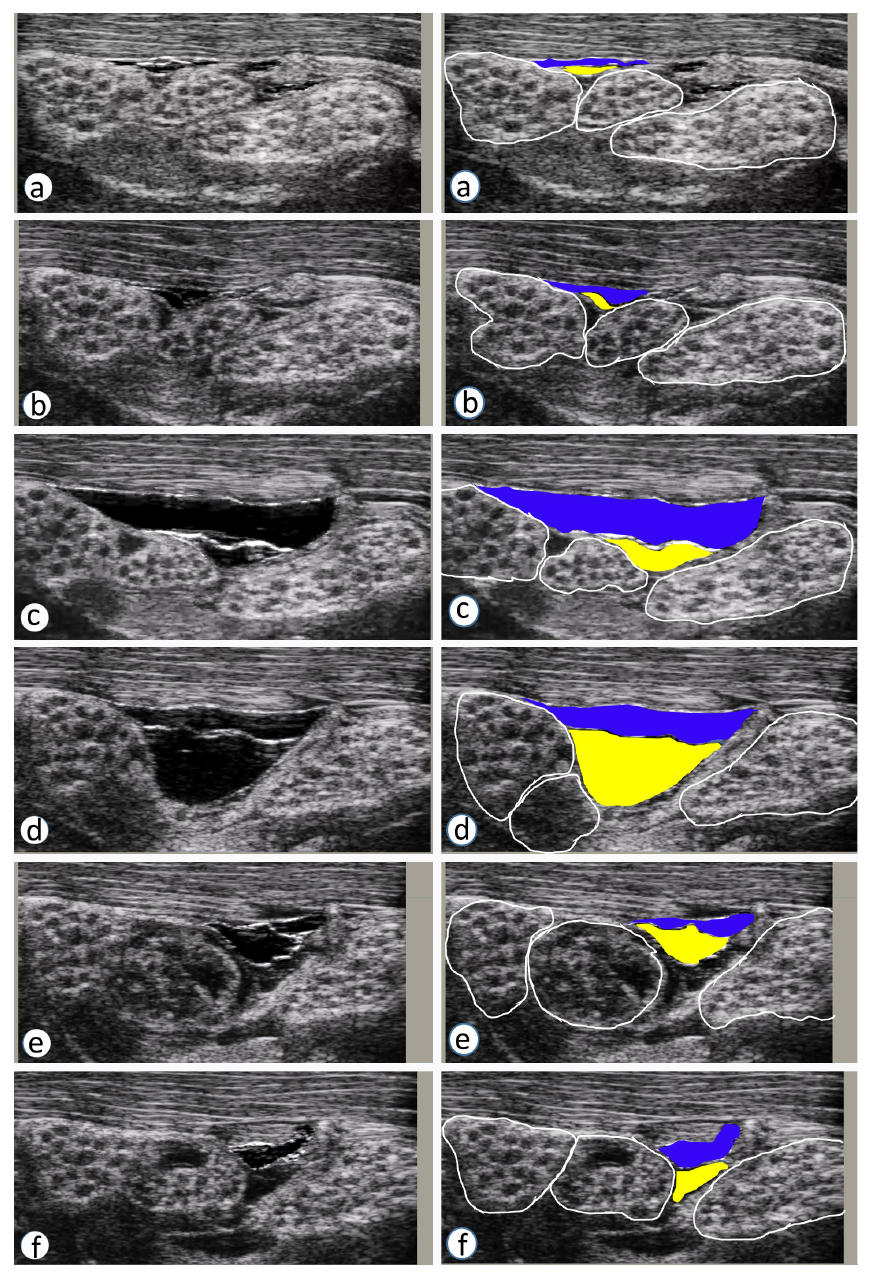
图14 使用40 MHz微超声换能器对麻醉下的猪行神经外穿刺,深度为8 mm。
连续图(a-f)显示平面外针头置入、神经移位和注射的过程。图片左栏为原始图像;为便于理解,使用Photoshop软件对图像进行颜色标注并列在右栏。视频见补充资料。如果在针尖轻微穿透神经外膜时,少量局麻醉被注射到神经内(束外) ,最初不会引起任何神经肿胀。用力过猛、神经移位更大、神经内注射药物更多则会引起神经肿胀。蓝色和黄色显示神经附近两个相邻的脂肪隔室。(a) 针插入前;(b) 针尖接近神经但未接触;(c) 注射后第一个脂肪隔室(蓝色) 膨胀。(d) 针接触神经外膜使正中神经和桡神经的位置和方向改变。注射液进入最靠近神经的黄色脂肪组织中。(d)中神经束的内部图像(神经束纹理)与(a-c)相同。在神经内注射了少量液体,神经未见肿胀。(e) 大量液体注射后,神经束边界模糊,神经肿胀,神经束纹理改变。蓝色和黄色的脂肪隔室体积缩小,是因为注射液沿脂肪隔室纵向移动。(f) 神经肿胀减轻,神经内发现一个小的“甜甜圈”。
6、脂肪隔室可能的临床意义
我们推测,无论针头或导管尖端是在神经外还是神经内(术语表述:在神经外膜外还是在神经外膜内),甚至在神经束内,注射位置的组织性质都会影响液体注射压力峰值。比如,在任何部位的脂肪组织内注射,注射压力都较低。相反,顶着神经外筋膜、神经周膜、神经外膜、神经外膜下筋膜或神经周膜进行注射,都会导致高注射压。对无脂肪组织的神经内筋膜组织进行注射产生的高注射压,可能会导致局麻药冲破神经外流,而在神经内的超声图像上可能也无法显示。在这种情况下,神经内缺乏脂肪阻止了局麻药在神经内扩散,导致神经外膜破裂和液体渗漏。
那么,何种技术可以达到最佳阻滞效果呢?实验证据表明,靶向神经周膜下脂肪层(图1中[2]的深部)最有可能将最高浓度和容量的局麻药输送到神经束,同时最大限度减少神经损伤。针尖或导管头端置于此处将提供最佳的单次神经阻滞或CPNB,并将继发性阻滞失败的可能性降至最低。此外,这个解剖目标代表了一个标准,应该减少操作对象间的变异性(译者理解:不同个体、不同部位的神经结构存在差异,神经周膜下脂肪层变异度小,易于辨认及穿刺定位)。
使用标准超声定位神经周膜下隔室需要将针尖慢慢靠近神经外膜(图1 [9]),通过神经的轻微位移确认针尖与神经间的接触,并顶着神经外膜注射(图14d;使用40 MHz传感器捕获的图像)。使用标准8-14 MHz传感器可见局麻药在神经外膜周围以“甜甜圈状”扩散(图1 [9]),神经外膜保持其大小和形状。尽管如此,少量的局麻药将不可避免地进入神经并停留在神经束外脂肪(神经内但在神经束外或受束周胶原纤维层保护的“单束神经”)。图12(人正中神经)和图13(人坐骨神经)提供了组织学描述。在低放大倍数,图像显示的细节与标准超声相似。相比之下,高倍镜显示神经束外脂肪细胞和胶原纤维之间有少量局麻药(神经内神经束外的极少的局麻药)。这在临床实践中通常是非故意操作,且被错误地解释为神经外注射。在这种情况下,阻滞效果佳,起效时间短,阻滞持续时间延长,术后镇痛药需要量减少,且无神经系统并发症发生。
类似的原理也适用于神经内注射。当针尖试图穿透神经束时,即使针顶着神经束内坚硬的神经内膜,局麻药仍只停留在神经束膜细胞层内,也会扩散至神经束膜中隔,或者折返回该神经束的束周胶原纤维层(图11)。局麻药沿神经纵向在束外脂肪细胞间扩开一条通路扩散。神经束内注射的风险很小。以肝素化红细胞为标记物的染色研究显示,注射液经神经束膜中隔嵌入神经束内常被误解为神经束内注射,但其并未破坏轴突完整性(图14 [1][2][3][4][5])。
如果将这些发现应用到临床实践中,麻醉医师应该能够优化单次注射和连续神经阻滞的效果,最大限度避免神经损伤,改善患者结局。
7、结论
虽然无法获得临床人体的组织学证据,但目前组织学和显微超声证据表明神经束和脂肪组织解剖和显微解剖的复杂性可能是针尖和导管头端置入位置差异性的原因。传统的神经外和神经内注射的简单压力测量模型存在缺陷,因为这两种组织类型都含有脂肪和筋膜组织,液体注射压力与接触的组织类型有关,与位置无关。理想的针尖或导管放置位置可能在神经周膜层深部。由于目前缺乏超高清超声设备,综合显微解剖学,超声解剖学和变异解剖学知识,利用常规超声和神经电刺激等工具,将最有可能提供最佳阻滞效果,尤其对于CPNB。我们希望随着技术的进步,对神经解剖学不断深入的理解可以进一步促进未来的研究和临床实践。
麻海新知·述评
超声技术在临床麻醉实践的推广,使区域神经阻滞技术进入了“可视化”时代,极大促进了麻醉医师对周围神经解剖的认识和神经阻滞技术的进步。然而,由于临床使用的超声探头分辨率较低以及对神经显微解剖的认知较为缺乏,多数麻醉医师在临床工作中仅满足于对血管、肌肉、神经及筋膜等组织的辨别并将局麻药注射到神经周围,而阻滞效果如何则大多选择“听天由命”。此外,神经阻滞会导致神经损伤并发症的“传说”更是阻碍了麻醉医师对阻滞技术的实践和探索。
关于局麻药如何在神经周围(神经内或外)扩散以及如何影响阻滞结果仍缺乏统一的认识,Miguel Angel Reina等结合动物尸体组织学和活体超高清显微超声提供的证据对这些问题提出了颠覆性的新见解:脂肪组织可显著影响神经阻滞的效果。此研究通过详细的显微解剖图像和显微超声记录,对神经微解剖进行了细致且深入的介绍。“神经周膜”、“神经外膜”、“神经束膜”、“神经内膜”及“束周神经纤维层”等陌生或 “新”的结构名称让读者认识到神经结构的复杂性。研究进一步认为,大量分布的脂肪组织与这些纤维组织构成的复杂排列是影响神经阻滞结局的关键。脂肪组织被不同的胶原纤维层分隔成众多脂肪隔室包裹神经,脂肪隔室周围的筋膜可以阻碍局麻药的渗透,使得脂肪组织在决定麻醉药扩散和麻醉效果方面至关重要。研究中向我们展示了局麻药在不同神经周围不同脂肪隔室内的扩散和分布,或许可以解释神经阻滞起效时间、阻滞效果、维持时间及成功率等方面的差异性。
另一方面,此研究结合显显微超声的发现对神经内注射机制进行了深入探讨,对“神经内注射可能造成伤害”这一传统观念进行了质疑和举证。就这一话题,同一作者团队已于2023年底将研究成果发表于Anesthesiology。既往普遍认为区域阻滞时周围神经损伤是由于神经内注射,在神经内注射时的起始注射压力较在神经周围注射时更高。研究中对这些传统认识从多个角度进行了举证和否定,包括:神经具有自我防御机制,针尖难以刺中;神经束往往较穿刺针尖更细;在超高分辨率超声引导下未能成功实现神经束注射;神经内注射压力过高会向外突破神经外膜。此外,神经内外皆有脂肪和筋膜,注射压力与神经内外无关,而与针尖位置的组织类型有关。而且,由于普通超声的辨识度差难以发现小容量的神经内注射,可能临床上正在进行神经内注射而未被意识到。相信这些新的观点可以部分消解临床麻醉医师对于神经内注射的畏惧,促进他们对神经阻滞技术的学习和探索,包括厘清“神经内注射”、“神经束内注射”、“神经内束外注射”等概念。
那么如何才能达到最佳阻滞效果?研究作者给出的答案是:靶向神经周膜下脂肪层最有可能将最高浓度和容量的局麻药输送到神经束,同时最大限度减少神经损伤。编者理解将神经周膜下脂肪层作为标准局麻药注射区域的原因之一还可能在于不同个体、不同部位的神经存在差异,而神经周膜下脂肪层变异度小,易于辨认及穿刺定位。
原文链接:
McLeod GA, Sadler A, Boezaart A, Sala-Blanch X, Reina MA. Peripheral nerve microanatomy: new insights into possible mechanisms for block success. Reg Anesth Pain Med. 2024:rapm-2024-105721. doi: 10.1136/rapm-2024-105721.


